Transplantace
Transplantace je přenos celého orgánu, jeho části nebo určité tkáně, a to z jednoho těla do druhého nebo z určitého místa těla na jiné. Důvodem tohoto chirurgického zákroku je poškození nebo selhání původního orgánu, často způsobené určitým onemocněním. Orgány se získávají hlavně z mrtvých organismů (typičtí dárci srdcí jsou úrazy hlavy, v dřívější době bez helem hlavně cyklisté) – kadaverózních dárců. Většina dárců je po mozkové příhodě nebo po krvácení do mozku z důvodu hypertenze (ruptura aneurysmatu). Z jednoho člověka se dá najednou vzít až 7 orgánů. Na většinu dárců není stanovený žádný věkový limit, není omezení v délce napojení na umělou plicní ventilaci nebo omezení v závislosti na infekci.

Globálně je dárců málo, proto se přistupuje k tzv. párovým odběrům, hlavně ledvin, se zahraničím. Česká republika tak spolupracuje se Slovenskem, Rakouskem a nejnověji s Izraelem.
Ze živých organismů se dají transplantovat pouze párové orgány, jako ledviny nebo plíce. Především u lidí je tento chirurgický zákrok spojen se záchranou nebo značným usnadněním života příjemce orgánu.
V současné době je možné transplantovat srdce, ledviny, játra, plíce, slinivku břišní (nebo pouze Langerhansovy ostrůvky), tenké střevo a u žen i dělohu. Z tkání se transplantují i kosti, šlachy, rohovka, srdeční chlopně, cévy a kůže. Celosvětově nejčastější transplantace jsou transplantace ledvin (cca 25 000 ročně), jater (5000 ročně), srdcí (cca 4000 ročně) a rohovky.
Systém transplantačního programu v ČR spravuje Koordinační středisko transplantací (KST), které kromě aktualizace čekací listiny (ang. waiting list – WL) na jednotlivé orgány, spravuje i registr dárců a registr provedených transplantací. Čekací listina je poměrně dynamická, neustále se v ní něco mění. Pracovníci v KST mimo jiné taky vypracovávají statistiky, poskytují finanční náhrady žijícím dárcům a finančně přispívají pozůstalým dárců.
Komplikace transplantace
editovatLéčba pacienta nekončí úspěšnou transplantací. Tkáň od dárce je pro recipienta rozeznávána imunitním systémem (IS) jako cizorodá a je aktivně napadána, jako by se jednalo o tkáň infikovanou nebo jinak patologicky poškozenou. Pacient tak musí být vystaven doživotnímu zvýšenému riziku infekce potlačením IS imunosupresivy. Při transplantaci a následné integraci (uchycení) transplantované tkáně dochází k jejímu odhojování (rejekci) na základě polymorfismu v hlavních histokompatibilních glykoproteinech (MHCgp). MHCgp jsou proteinové komplexy, které na povrchu buněk prezentují vlastní nebo cizorodé peptidy a ukazují tak IS případné patologické stavy buněk či jejich infekci. Různé alelické formy MHCgp prezentují ze stejných proteinů různé peptidické části díky polymorfismu ve vazebné části, a tak je tkáň od jiného jedince rozeznávána recipientem jako cizorodá látka. Při tomto přímém rozeznávání následně dochází k aktivnímu napadání a odhojení transplantované tkáně. Přímému rozeznání se dá částečně předejít transplantacemi od dárce, který je příbuzný s recipientem. I když jsou alelické formy MHCgp dárce i příjemce stejné, k odhojení dochází na základě různých alelických forem stovky různých proteinů, které jsou pohlcovány příjemcovými antigen prezentujícími buňkami (APC) a jsou prezentovány jako cizorodé antigeny. Toto nepřímé rozeznání antigenů dále komplikuje transplantace. Při přímém rozpoznávání dochází i k útoku štěpu proti hostiteli (GVHD – graft versus host disease), kdy T lymfocyty dárce z darované tkáně rozeznávají hostitelovy tělní struktury jako cizorodé a aktivně na ně útočí. Mezi nejčastější příznaky patří projevy na kůži (chimerismus), poruchy jater (hyperbilirubinémie) a trávicí soustavy (mykotické plaky u dutině ústní, závažné průjmy, nauzea, zvracení). GVHD má dvě formy: akutní, která přichází do 100 dnů po Tx a chronická, která se projeví po 100 dnech od Tx. [1]
HLA kompatibilita
editovatMolekuly buněk, které odpovídají za histokompatibilitu tkání živočichů se označují jako MHC (major histocompatibility complex). U člověka se tyto molekuly nazývají HLA (human leukocyty antigen), protože byly objeveny na leukocytech. Lidský jedinec, podobně jako chromozomy, od svých biologických rodičů zdědil mateřské i otcovské HLA antigeny. HLA se označují i jako hlavní transplantační antigeny (HLA-A, HLA-B a DR). Když je při transplantaci shoda HLA molekul dárce a příjemce, příjemce orgán toleruje. U transplantace plic, jater a srdce se kompatibilita nevyžaduje, protože tyto orgány mají nízkou HLA expresi. U transplantace ledviny je nutná serologická kompatibilita na úrovni HLA - A,B, DR. Transplantace kostní dřeně vyžaduje kompatibilitu až na imunogenetické úrovni, a to pomocí PCR. Na úrovni alel známe více než 1800 HLA-A molekul, více než 2000 HLA-B molekul a více než 9000 HLA-DR molekul.
HLA molekuly se kromě toho používají i ve forenzní medicíně na stanovení otcovství (paternitní spory).[2]
Imunologicky privilegované tkáně
editovatU některých typů tkání a na některých místech v těle nedochází k tak silnému odhojování transplantátu. To je způsobeno tím, že některé tkáně musí být nutně chráněny před zánětlivými reakcemi IS. To jsou například mozek a oko. Kdyby v těchto orgánech docházelo k normální imunitní reakci proti různým podnětům, mohlo by docházet k nenapravitelnému poškození. To je u zvláště u mozku absolutně nežádoucí. Mozek, oko, ale i gonády jsou proto částečně odděleny od buněk IS, ať už mechanicky (bariéry proti infiltraci lymfocytů) a nebo funkčně (například buňky oka obsahují FasL, ligand tzv. Fas receptoru, který způsobuje apoptózu efektorových lymfocytů). To ovšem neznamená, že by tato privilegovaná místa zaručovala bezproblémovou transplantaci. Někdy dochází k odvržení transplantátu oční rohovky a hlavně některá imunologicky privilegovaná místa jsou terčem autoimunitních onemocnění. K tomu dochází například v mozku při roztroušené skleróze.
Typy transplantací podle původu použité tkáně
editovatPodle původu transplantované tkáně nebo orgánu rozlišujeme několik typů transplantací:
- Autologní transplantace, neboli autotransplantace, je přenos tkáně nebo orgánu na jiné místo téhož jedince. Přitom nehrozí odmítnutí transplantované tkáně imunitním systémem, protože se jedná o tkáň tělu vlastní. Obvykle se provádí autotransplantace kůže (například při popáleninách) nebo cév (například při bypassu, kdy se použijí cévy pacienta, většinou z lýtek, pro zlepšení vyživování srdce).
- Allogenní transplantace je přenos mezi různými jedinci stejného živočišného druhu a je nejběžnější. Obecně, pokud se mluví o transplantacích, máme na mysli právě tento typ. Kvůli snížení rizika odmítnutí transplantované tkáně je však nutná doživotní léčba imunosupresivy.
- Xenogenní transplantace je přenos tkáně mezi různými živočišnými druhy. Xenogenní transplantace v sobě skrývá ještě více problémů než transplantace allogenní, protože rozdíly mezi jednotlivými živočišnými druhy jsou podstatně markantnější, než mezi jedinci stejného druhu. Ovšem pokud by bylo možné toto obejít, skrývala by xenogenní transplantace, vzhledem k nedostatku dárců orgánů, velký klinický potenciál.
- Syngenní transplantace – jde o převod krvetvorné tkáně získané od zdravého jednovaječného dvojčete. Genetická identita jednovaječného dvojčete musí být prokázána analýzou deoxyribonukleové kyseliny (DNA) obou sourozenců. Tato identita vede k tomu, že nemocní nemusí po transplantaci brát dlouhodobě žádné léky, na rozdíl od alogenně transplantovaných nemocných, ale na druhou stranu při této transplantaci bohužel dobře nefunguje efekt štěpu proti onemocnění.[3]
- Někdy bývá za zvláštní typ transplantace považována i implantace, neboli transplantace umělé, syntetické tkáně.
Typy transplantací podle transplantovaného orgánu (tkáně)
editovatTkáňové transplantace
editovatTx kostí – používá se v kostní chirurgii k výplni defektů a náhradě části kosti. Pro úspěšnou transplantaci kosti je nutné splnit dvě základní podmínky: přítomnost tzv. osteoprogenitorových buněk (původně vazivových buněk se zdrojem v kostní dřeň, endost a periost[4]) a dobré cévní zásobení celé lokality, do které se transplantát přenáší. Formy transplantace kostí jsou autogénní s možností přestavby transplantátu na novou kost a homogénní, které vykazují vysokou inkompatibilitu (lze ji snížit konzervací a tzv. kostními bankami).
Tx šlach – nejčastěji po různých deformitách a úrazech šlach, např. flexoru ruky.
Tx rohovky – provádí se v celé síle rohovky jako tzv. perforující keratoplastika. V některých případech se dělá i lamelární keratoplastika, kdy se transplantuje jen určitá vrstva rohovky. Mezi hlavní indikace patří: zlepšení průhlednosti, riziko perforace u vředů bulbu, těžké záněty rohovky a kosmetická indikace, prováděná ojediněle.[5]
Tx srdeční chlopně – je možnosti léčby chlopňových vad chlopňovou protézou (biologickou nebo mechanickou). Biologické chlopně – bioprotézy – jsou speciálně upravené vepřové chlopně nebo z hovězího perikardu. Nejméně často užívanou možností náhrady srdeční chlopně je tzv. homograft. Jde o transplantaci lidské chlopně z člověka. Chlopeň dárce musí velikostí odpovídat chlopni příjemce. Po transplantaci homograftem není nutno užívat warfarin, riziko infekce je o dost nižší a nedochází k tak rychlé degeneraci materiálu jako u bioprotéz.
Tx alložíly – je jedinou možností záchrany končetiny u pacientů po opakovaných cévních výkonech s kritickou ischemií. Transplantace se vždy provádí z mrtvého dárce.
Tx kůže – nejčastěji jde o autotransplantaci – odběr vlastní kůže a její přenesení na místo defektu; důvodem pro tuto transplantaci jsou popáleniny, kožní infekce, velké otevřené rány, dekubity a špatně se hojící vředy.[6]
Orgánové transplantace
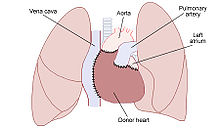
editovatTransplantace srdce – ortotopická allotransplantace srdce – u pacientů v konečné fázi srdečního selhání. První transplantaci srdce provedl v roce 1967 Christiaan Barnard. V ČR byla první úspěšná Tx srdce provedena 31.1.1984 v pražském IKEM.
Transplantace plic – jeden z nejnáročnějších chirurgických výkonů. První, ovšem neúspěšnou transplantaci plic provedl v roce 1963 James Hardy, pacient ale tehdy zemřel 18 dní po zákroku. Úspěšný zákrok se nakonec povedl v roce 1983 v Torontu J. D. Cooperovi. V ČR byla první úspěšná Tx plic provedena týmem profesora Pavla Pafka v roce 1997. Transplantace se nejčastěji provádějí u lidí s plicní či cystickou fibrózou, plicním emfyzémem či plicní hypertenzí. Po pěti letech žije víc než polovina transplantovaných. [7]
Transplantace jater – komplexní léčebná metoda určena především pro pacienty s jaterním selháním (zejména kvůli alkoholické cirhóze, hepatocelulárním karcinomům nebo vrozeným poruchám jater). První transplantace jater u člověka byla provedena v roce 1963. V ČR to bylo v Brně v roce 1983 týmem profesora Kořístka.[8]
Transplantace ledvin – zdravá ledvina dárce je operativně vpravena do těla příjemce, přičemž jeho vlastní ledviny (i když nefunkční) se ponechávají. Nová ledvina je vložena do levé nebo pravé jámy kyčelní, propojena s cévami, a pokud je toto spojení v pořádku, začne hned vytvářet moč. [9]Nejlepší volbou by měla být vždy transplantace od živého dárce. Dárcem se může stát jakákoli osoba příbuzná nebo nepříbuzná, starší 18 let, způsobilá k právním úkonům. U tzv. párových výměn probíhá transplantace simultánně s operací dárce, aby se minimalizovala doba, po kterou je odebraná ledvina mimo tělo a tedy vyřazená z krevního oběhu.[10]
Transplantace slinivky břišní – výkon je indikován zejména u pacientů s diabetem 1. typu v kombinaci se závažným selháním ledvin nebo u pacientů s vážnou dekompenzací cukrovky s častými hypoglykemiemi s poruchou vědomí. První transplantace pankreatu v ČR byla provedena v IKEM již v roce 1983. Ročně se transplantuje v IKEM asi 30 slinivek. Po úspěšné transplantaci pankreatu je možné bezprostředně ukončit inzulinovou léčbu. [11]
Transplantace Langerhansových ostrůvků – jde o alternativní léčbu u pacientů s labilním typem diabetu. Princip transplantace spočívá v izolaci těchto ostrůvků z původně celého orgánu a v jejich následné infuzi do jaterního řečiště příjemce. Lze ji udělat třemi způsoby: autotransplantace ostrůvků u pacientů, kterým je odebrán pankreas; izolovaná transplantace z pankreatu zemřelého dárce; simultánní transplantace s ledvinou ze zemřelého dárce. První Tx LO byla provedena v roce 2005.[12]
Transplantace tenkého střeva – provádí se u pacientů se selháváním střeva. Nejčastější příčiny selhání střeva jsou: cévní katastrofy, břišní traumata, Crohnova nemoc, poradiační enteritida a důsledky abdominálních pooperačních komplikací. Je součástí multiviscerální transplantace.[13]
Transplantace dělohy – mezi základní kritéria pro Tx dělohy patří: věk do 40 let a stav bezdětná s nemožností mít vlastní dítě (nejčastější příčinou je ageneze dělohy). První úspěšná transplantace dělohy v ČR proběhla v roce 2016 v IKEM. První dítě se z transplantované dělohy narodilo císařským řezem v roce 2019.[14]
Specifické transplantace
editovatMVTx (multiviscerální transplantace) – transplantace tří a více orgánu od jednoho dárce. K transplantaci jsou indikováni především pacienti, u kterých byl diagnostikován syndrom krátkého střeva, pacienti s portomezenteriální trombózou nebo také pacienti s některými typy nádorů dutiny břišní a retroperitonea.[15] První multiviscerální transplantaci provedl tým chirurgů v pražském IKEM v roce 2014 (pacientovi transplantovali celkem pět orgánů – žaludek, játra, slinivku, slezinu a tenké střevo).
Tx kostní dřeně – spočívá v nitrožilní aplikaci krvetvorných buněk buď vlastních (autologní transplantace) nebo od dárce (allogenní transplantace). Před samotnou aplikací musí příjemce projít náročnou přípravou, mimo jiné i léčbou vysokými dávkami cytostatik. Indikací jsou různé druhy leukémií, non-Hodgkinské lymfomy, myelomy a vrozené poruchy krvetvorby. [16]
Náročnost transplantací
editovatTransplantace jsou z hlediska finančního, organizačního i chirurgického velmi náročné operace. Pro jejich provedení je potřeba tým zkušených chirurgů, potřeba je i následná komplexní péče o pacienty. Proto se často transplantace soustřeďují do specializačních transplantačních center.
V ČR jsou tyto TC:
IKEM Praha – provádějí Tx srdce, jater, ledvin, slinivky břišní (a izolovaně Langerhansových ostrůvků), tenkého střeva, dělohy a allogenní žíly. Provedli zatím 5 multiviscerálních transplantací (transplantace 3 a více orgánů najednou od jednoho kadaverózního dárce).
TC Motol Praha – Tx srdce u dětí, plic a ledvin
TC Brno – Tx srdce, ledvin a jater
TC Olomouc – Tx ledvin
TC Ostrava – Tx ledvin
TC Hradec Králové – Tx ledvin
Koordinace transplantace od A po Z
editovatV České republice je legislativně zakotvený princip předpokládaného souhlasu. Do národního registru osob nesouhlasících s posmrtným darováním orgánů se může zapsat každý jedinec, který nesouhlasí, aby mu po smrti byly odebrány orgány.
Proces přípravy na transplantaci a koordinace samotná začíná oznámením potenciálního dárce, pak následuje jako první krok náhled do tohoto registru. Pokud potenciální dárce v něm nefiguruje, přistupuje se ke koordinaci transplantace. Udělá se rozhodnutí o jednotlivých orgánech k transplantaci a z čekací listiny se vyberou vhodní dárci (pouze u ledvin se příjemci vybírají až po odběru). Pak se jednotlivé orgány nabízejí transplantačním centrům k akceptaci. Paralelně se vyšetřuje dárce a angiografií je potvrzena smrt mozku. Následně může dojít k samotnému odběru. Při multiorgánových odběrech se může stát, že se na sále setká i víc operačních týmu z jednotlivých transplantcenter. [17] Poslední slovo pro příjem odebraného orgánu mají stejně chirurgové z operačních týmů, protože ne vždycky je orgán opticky vhodný.
U transplantací je důležitý tzv. negativní crossmatch – křížová zkouška (mezi hlavní parametry patří stejná krevní skupina bez ohledu na Rh faktor, dobré laboratorní výsledky, váhový a velikostní poměr mezi dárcem a příjemcem, příp. obvod hrudníku), dále urgentnost na čekací listině, stupeň shody v HLA antigenech, věkový rozdíl mezi dárcem a příjemcem a doba čekání na příjemce. [18]
Tak, jak byl vyšetřován dárce, je důležité vyšetřit a připravit na transplantaci i příjemce. Tyto úkony probíhají na jednotlivých odděleních TC.
Časová doba od odběru po samotnou transplantaci podléhá tzv. teplé ischemii, což je časový interval, kdy po poklesu krevního tlaku a okysličení pod určitou kritickou hodnotu dojde k poškozování orgánů.[19] Tato doba se u jednotlivých orgánů liší: plíce je nutno transplantovat do 2–6 hodin, srdce vydrží 4 hodiny, játra 12 hodin, slinivka břišní 16 hod. a ledviny dokonce 30 hodin, záleží na způsobu konzervace. Po odběru jsou orgány vloženy do speciálních boxů a jsou transportovány do jednotlivých TC.
Koncem října 2019 byl v TC IKEM Praha vyzkoušen nový způsob transportu orgánu, a to tzv. metodou bijícího srdce, kdy se srdce dárce napojilo na přístroj, který simuloval fyziologické prostředí. Za dobu 4 hodin se tímto odbouraly nedobré parametry zjištěné před odběrem a příjemci se mohl transplantovat kvalitní materiál. [20]
Redukce štěpu – splitování
editovatJediným orgánem, u kterého lze přistoupit ke splitování, jsou játra od kadaverózního dárce. Jde o metodu rozdělení štěpu, přičemž se klade důraz na velikost a váhu dárce a příjemce. Impulzem byla vysoká úmrtnost dětí v kategorii do 10 kg na čekací listině, kde dosahovala až 50 %.[21] Zmenšení neboli redukce se stala předstupněm tzv. splitování, což je rozdělení štěpu jater pro dva příjemce, pro dospělého i pro dítě podle jeho váhy a velikosti (graft to body weight ratio). Aby byl takový proces úspěšný, redukovaný štěp musí mít 30–40 % celkového objemu jater (standard liver volume). To však platí spíše v ideálních podmínkách. Mezi další základní podmínky patří: věková hranice dárce do 50 let pro možnost obnovy jaterních buněk – tento požadavek je poměrně důležitý, když je příjemcem malé dítě; dále hemodynamická stabilita s minimální inotropnou podporou, pobyt na JIP max. 5 dnů a jaterní štěp by měl být bez primárního poškození.[21]
Štěp se redukuje nebo splituje in situ (v těle dárce). V případě redukce ex situ se odebere celý orgán a redukce se provádí v ledovém konzervačním roztoku mimo tělo dárce. Nejčastěji se redukuje levý lalok v segmentu II. a III. a rozšířený pravý lalok (segment IV.–VIII.), příp. rozdělení na dvě části obsahující pravý (V.–VIII.) a levý (II.–IV.) lalok. Tato metoda je náročná jednak na logistiku, jednak na techniku provedení. Komplikace zahrnovali krvácení (brzký second look s open abdomen), biliární leak, ale i primární nefunkčnost štěpu.[22]
Následná péče o pacienta
editovatJe potřeba si uvědomit, že samotným chirurgickým zákrokem úspěšná transplantace nekončí. Jak už bylo řečeno, bez tlumení IS imunosupresivy dochází k odhojení transplantátu. Tomu je potřeba zabránit, protože jinak by celá transplantace přišla vniveč. Celoživotním podáváním imunosupresiv je možné odhojení předejít. To s sebou ale nese významné komplikace. Funkcí IS je chránit jedince před škodlivými cizorodými látkami a organismy zvenčí, ale také chránit tělo před vlastními buňkami, které jsou poškozené a za normálních podmínek jsou odstraňovány. Při utlumení IS se pacient stává velmi náchylný k výše zmíněným nebezpečím. První týdny po operaci musí být proto pacienti izolováni na speciálních odděleních transplantačních center, aby nedocházelo k životu ohrožujícím infekcím. Postupem času je možné tlumení IS zmírnit, ve většině případů však ne zcela léky vysadit. I po několika letech by totiž po vysazení imunosupresiv došlo k odhojení transplantované tkáně a i následné smrti (jde-li o transplantaci životně důležitého orgánu). Tento proces odhojení se odborně nazývá rejekce.[23] Transplantovaný orgán, který je rejekcí poškozen do té míry, že již neplní svou funkci a ohrožuje život pacienta (vzestupem zánětlivých parametrů a celkovou sepsí), je nutné odstranit chirurgickým zákrokem, tzv. graftektomií.
Akutní celulární rejekce (ACR) – postihuje 20–40 % pacientů po Tx jater. Manifestuje se tzv. triádou příznaků:
a) zánět výrazný na zvyšování hodnot v jaterních testech a v krevním obrazu
b) zánět pod endotelem portálních a centrálních žil
c) poškození interlobulárních žlučovodů[24]
Operuje se i s pojmem hyperakutní rejekce, která se rozvine od pár minut (Tx ledviny) do 24 hodin (Tx alložíly) po transplantaci. Nejlépe je to vidět ještě u operace (Tx ledviny), kdy dochází k nekróze ledviny (mění se z červené na černou kvůli intravaskulární trombóze).
Po operaci jsou pacienti týden a víc (sledují se laboratorní výsledky – hlavně hepatální testy, albumin a celková bílkovina; příjem per os – nutriční parametry, stav operační rány, stav drénů a celkový fyzický stav) na odd. intenzivní péče. Je pravdou že tyto pacienti jsou po operaci často zmatení (dlouhá operace nebo opakované revize), proto je nutné je tlumit léky, aby neublížili sobě nebo spolupacientům. Tento stav je však přechodný. Každý den (a pak dle výsledků) se pacientům bere krev na zjištění hladiny IS. Hladina IS se stanovuje v tzv. protokolu před Tx, který je vedený na každého pacienta. Po ukončení hospitalizace je pacient sledovaný u odborníků podle transplantovaného orgánu.
Etická úskalí transplantací
editovatV současné době je v Evropě i ve světě velká poptávka po transplantacích orgánů jako jsou oční rohovky, ledviny, játra, srdce a podobně. V důsledku nedostatku dárců vznikl fenomén nazývaný „transplantační turistika“, což znamená, že pacienti odcestují do zahraničí, aby si zde nechali orgán transplantovat. Kolébkou a vyhledávanou destinací transplantační turistiky se stala Čína. Čínské zdravotnictví a zejména potom jeho odvětví transplantační chirurgie ovšem čelí již od roku 2005 neustálé kritice za svoje neetické postupy. Čína totiž oficiálně legalizovala používání orgánů od popravených vězňů, což potvrdil v roce 2005 náměstek čínského ministra zdravotnictví Chuang Ťie-fu. Připustil, že více než 95 % transplantovaných orgánů v zemi pochází z popravených vězňů.[25] V roce 2012 potvrdil, že praxe stále pokračuje a má být provozována až do roku 2015.
Obvinění z odebírání orgánů členům Fa-lun-kungu v Číně
editovatTéma i samotné obvinění z nelegálního odebírání orgánů je předmětem diskusí, pátrání a snah o shromažďování důkazů. Jednotlivci i organizace se aktivně zasazují o zastavení těchto zločinů. Zůstává faktem že Čínská vláda obvinění odmítá a na žádost OSN o vysvětlení 40 000 nedokladovaných transplantací odpovídá, že nemá žádné statistiky transplantací za období 2000–2005.[26] Celkový počet popravených vězňů označuje Čína za státní tajemství. V čínských vězeních je uvězněno více než 1,5 miliónů vězňů. Někteří jsou zabíjení jen kvůli tomu, aby jejich orgány sloužily k podpoře rozvíjejícího se obchodu z orgány, který má hodnotu zhruba 1 miliardu dolarů ročně. Podle specialistů jsou mezi zabitými stoupenci duchovního hnutí Fa-lun-kung, které čínská vláda pronásleduje od roku 1999. Problémem nejsou ani zadržení Tibeťané, křesťané nebo muslimové. Orgány byly použity pro zámožné Číňany a klienty v zahraničí.
Časová osa úspěšných transplantací
editovat- 1905: První úspěšná transplantace oční rohovky (keratoplastika) (Olomouc)
- 1954: První úspěšná transplantace ledviny (USA)
- 1966: První úspěšná transplantace slinivky břišní (USA)
- 1967: První úspěšná transplantace jater (USA)
- 1967: První úspěšná transplantace srdce (Jihoafrická republika)
- 1970: První úspěšná transplantace celé opičí hlavy – opice umírá po 20 hodinách a nervy nebyly propojeny
- 1981: První úspěšná transplantace srdce a plic zároveň
- 1983: První úspěšná transplantace plicních laloků
- 1986: První úspěšná transplantace obou plic
- 1987: První úspěšná transplantace celé plíce
- 1998: První úspěšná transplantace části slinivky břišní od živého dárce
- 1998: První úspěšná transplantace ruky (Francie)
- 2005: První úspěšná transplantace části obličeje (Francie)
- 2010: První úspěšná transplantace celého obličeje (Španělsko)
- 2010: První úspěšná transplantace umělého srdce (Itálie)
- 2011: První úspěšná transplantace celého obličeje v USA[27]
- 2015: První úspěšná transplantace penisu (Jihoafrická republika)
Odkazy
editovatReference
editovat- ↑ MURRAY, John; STRINGER, Jacqui; HUTT, Daphna. Graft-Versus-Host Disease (GvHD). Příprava vydání Michelle Kenyon, Aleksandra Babic. Cham (CH): Springer Dostupné online. ISBN 978-3-319-50025-6, ISBN 978-3-319-50026-3. PMID: 31314308.
- ↑ Základy transplantácie orgánov. TECHmED [online]. [cit. 2020-01-10]. Dostupné online.
- ↑ Typy, dárci a indikace k transplantacím » Linkos.cz. www.linkos.cz [online]. [cit. 2020-01-09]. Dostupné online.
- ↑ Transplantace a reparace (hojení) kosti. Fakulta tělesné výchovy [online]. [cit. 2020-01-27]. Dostupné v archivu pořízeném z originálu dne 2020-01-28. (anglicky)
- ↑ Keratoplastika: transplantace rohovky - Zdraví.Euro.cz. zdravi.euro.cz [online]. [cit. 2020-01-27]. Dostupné online.
- ↑ Transplantace kůže: zachraňuje životy, někdy však tělo řekne NE! | - Hojení ran. www.hojeni-ran.cz [online]. [cit. 2020-01-28]. Dostupné online.
- ↑ Motol by se mohl díky letošním počtům transplantací plic zařadit mezi desítku největších center na světě. Zdravotnický deník. 2016-06-08. Dostupné online [cit. 2020-01-28].
- ↑ FILIP, Karel. Historie transplantace jater ve světě a v České republice. Folia gastroenterologica et hepatologica. 2005, roč. 3, s. 1, 3–7. ISSN 1214-4088.
- ↑ Transplantace ledvin. www.bbraun.cz [online]. [cit. 2020-01-28]. Dostupné online.
- ↑ Transplantace ledvin od žijících dárců. www.ikem.cz [online]. [cit. 2020-01-28]. Dostupné online.
- ↑ Konečné řešení cukrovky I. typu? Transplantace slinivky! - Deník diabetika. www.denik-diabetika.cz [online]. [cit. 2020-01-28]. Dostupné online.
- ↑ Program transplantace inzulín produkující tkáně | IKEM. www.ikem.cz [online]. [cit. 2020-01-28]. Dostupné online.
- ↑ Transplantace tenkého střeva a multiviscerální transplantace | IKEM. www.ikem.cz [online]. [cit. 2020-01-28]. Dostupné online.
- ↑ Žena s transplantovanou dělohou porodila dítě v motolské nemocnici. V Česku je to první případ. iROZHLAS [online]. Český rozhlas [cit. 2020-01-28]. Dostupné online.
- ↑ Multiorgánová transplantace jako východisko pro pacienty se selháním tenkého střeva. Braunoviny [online]. [cit. 2020-01-28]. Dostupné online.
- ↑ Transplantace kostní dřeně. www.uhkt.cz [online]. [cit. 2020-01-28]. Dostupné online.
- ↑ JANOUŠKOVÁ, Pavla. Koordinátorka transplantací: Čekací listiny jsou dynamický registr. www.denik.cz. 2016-01-31. Dostupné online [cit. 2020-01-10].
- ↑ Příjemci. www.ikem.cz [online]. [cit. 2020-01-10]. Dostupné online.
- ↑ Transplantace orgánů je boj s časem. FN Brno [online]. [cit. 2020-01-10]. Dostupné online.
- ↑ https://www.ikem.cz/UserFiles/Image/1571658246TZ_OCS_srdce.pdf
- ↑ a b BALÁŽ, Peter, kol. Odběry orgánů k transplantaci. [s.l.]: Karolinum Press 259 s. Dostupné online. ISBN 978-80-246-1964-4. (slovensky) Google-Books-ID: 4P4IBgAAQBAJ.
- ↑ PICHLMAYR, R.; RINGE, B. et al. Transplantation einer Spenderlebr auf zwei Empfanger (Splitting - transplantation): eine neue Methode in der Weiterent - wicklung der Lebersegment-trasplantation.. 2. vyd. [s.l.]: Langerbecks Arch. Chir, 1988. 373 s. S. 127–130.
- ↑ Co je rejekce a jak se řeší? Co jsou generika?. www.sdruzeni-alzbeta.cz [online]. [cit. 2019-12-07]. Dostupné v archivu pořízeném z originálu dne 2019-12-07.
- ↑ STICOVÁ EVA, HONSOVÁ EVA. Diagnostika rejekce u transplantace jater. Česko-slovenská patologie. Roč. 2015, čís. 4, s. 166.
- ↑ II. Manuscripts of the Gǫngu-Hrólfssaga. New York Chichester, West Sussex: Columbia University Press Dostupné online. ISBN 978-0-231-89420-3. S. 11–14.
- ↑ NOWAK, Manfred. Report of the Special Rapporteur on torture and other cruel, inhuman or degrading treatment or punishment, [online]. United Nations, 2008-2-19 [cit. 2009-02-11]. Kapitola oddíl C) Aspekty vztahující se k Falun Gongu, kapitola 19. Předpokládaná hrozba, strana 16.. Zpráva speciálního zpravodaje Spojených národů ve věcech mučení. Dostupné v archivu pořízeném dne 2018-12-22. (anglicky)
- ↑ http://aktualne.centrum.cz/veda/clanek.phtml?id=694752 Český chirurg poprvé v USA transplantoval celý obličej, Aktuálně.cz, 21. březen 2011
Literatura
editovat- Václav Hořejší, Jiřina Bartůňková (2009) Základy imunologie, 4. vydání
- Benichou G, Takizawa PA, Olson CA, McMillan M, Sercarz EE. Donor major histocompatibility complex (MHC) peptides are presented by recipient MHC molecules during graft rejection. J Exp Med. 1992 Jan 1;175(1):305-8
- Kenneth Murphy, Paul Travers, Mark Walport (2008) Janeway’s immunobiology, seventh edition
- Heřmanová, Eva: Koncepty, teorie a měření kvality života. 1. vydání, Praha: Sociologické nakladatelství, 2012. ISBN 978-80-7419-106-0.
- Mourek, Jindřich: Fyziologie. 2. dopl. vydání, Praha: Grata, 2012, 224 s. ISBN 978-80-247-3918-2.
- Studeník, Pavel a Němec, Petr: Transplantace jater. Postgraduální medicína, 2008, roč.10, č.9, s. 1012–1017. ISSN 1212-4184.
Související články
editovatExterní odkazy
editovat- Obrázky, zvuky či videa k tématu transplantace na Wikimedia Commons
- Slovníkové heslo transplantace ve Wikislovníku
- Základy transplantácie orgánov TECHmED
- Transplantované orgány a tkáně – popis
- Fotografie z první transplantace srdce v ČSSR
- David Kilgour a Ethan Gutmann, Svědectví o násilném odebírání orgánů v Číně