Lipedema +Lo+Que+Debemos+Conocer
Lipedema +Lo+Que+Debemos+Conocer
Cargado por
lulicamiCopyright:
Formatos disponibles
Lipedema +Lo+Que+Debemos+Conocer
Lipedema +Lo+Que+Debemos+Conocer
Cargado por
lulicamiDerechos de autor
Formatos disponibles
Compartir este documento
Compartir o incrustar documentos
¿Le pareció útil este documento?
¿Este contenido es inapropiado?
Copyright:
Formatos disponibles
Lipedema +Lo+Que+Debemos+Conocer
Lipedema +Lo+Que+Debemos+Conocer
Cargado por
lulicamiCopyright:
Formatos disponibles
Artículo
Lipedema: lo que debemos conocer
Lipedema: What should we know?
Autores:
Dra. Luz Quirós Siniterra de Vásquez 1 , Dra. Vanessa Uclés Villalobos 2,
1 Médica Especialista en Medicina Física y Rehabilitación. Hospital Dr. Rafael Ángel Calderón Guardia, 2
Médica Especialista en Medicina de Rehabilitación.
Correo: dravanessaucles@gmail.com, lquiros4@gmail.com
Palabras clave: Lipidema, Obesidad, Linfedema, Ginoide, Liposución
DOI: 10.54376/rcmui.v1i1.113
,
RESUMEN
El lipedema es un trastorno crónico que se presenta en mujeres durante la pubertad u otros momentos de
cambios hormonales como en el embarazo o la menopausia. Es caracterizado por una obesidad
desproporcionada de las extremidades, especialmente en caderas y piernas, asociado a hematomas con
mínimo trauma y dolor espontáneo o inducido por presión. Usualmente es mal diagnoticado e infratratado y
suele confundirse con otras enfermedades como la obesidad y linfedema. Su causa aún se sigue estudiando,
existen hipótesis sobre su origen poligenético regulado por los estrógenos, por el inicio de la enfermedad en
etapas de cambio hormonal y debido a que se presenta mayormente en mujeres. Los tratamiento para el
lipedema se basa en seis pilares: 1) Fisioterapia-ejercicios, 2) Terapia compresiva, 3) Control de peso, 4)
Liposucción, 5) Terapia psicosocial-6) Automanejo.
Edición01x • 2022 • Volumen 01 • Publicación Semestral 1
DOI: 10.54376/rcmui.v1i1.113
ABSTRACT
Lipedema is a chronic disorder that occurs in women during puberty or other times of hormonal changes such
as pregnancy or menopause. It is characterized by disproportionate obesity of the extremities, especially the
hips and legs, associated with bruising with minimal trauma and spontaneous or pressure-induced pain. It is
usually misdiagnosed and undertreated and is often confused with other diseases such as obesity and
lymphedema. Its cause is still being studied, there are hypotheses about its polygenetic origin regulated by
estrogens, due to the onset of the disease in stages of hormonal change and because it occurs mostly in
women. Treatment for lipedema is based on six pillars: 1) Physiotherapy-exercises, 2) Compression therapy,
3) Weight control, 4) Liposuction, 5) Psychosocial therapy-6) Self-management.
Introducción
Es una condición crónica, que algunos autores consideran progresiva aunque otros no, que
afecta principalmente a las mujeres.
El lipedema fue descrito por primera vez por Allen y Hines en 1940 como el acúmulo
desproporcionado de depósitos grasos dolorosos y simétricos en miembros inferiores,
acompañado de cambios cutáneos, frialdad, fragilidad vascular y facilidad para hematomas
ante mínimos traumatismos (1).
Se manifiesta como el depósito doloroso simétrico del tejido graso, fundamentalmente en
miembros inferiores, en áreas de caderas y muslos hasta llegar a piernas y tobillos,
respetando las manos y pies. Usualmentre es infradiagnósticado e infratratado y suele
diagnosticarse mal y confundirse con patologías como la obesidad o el linfedema (3).
El lipedema fue incluido en 2018 en el catalogo de enfermedades de ICD-11 por la OMS
con el fin de llegar a la cura o a tratamientos que eviten su progreso (3).
Epidemiología
Se estima una incidencia de 1-9/100,000 habitantes, en otras revisiones se ha descrito prevalencias de 6.5
hasta el 18% (17).
Edición01x • 2022 • Volumen 01 • Publicación Semestral 2
DOI: 10.54376/rcmui.v1i1.113
En Alemania, Földi y Földi describieron en 2006, un 11% de prevalencia en población femenina mundial(7). La
asociación española de lipedema (ADALIPE) refiere que afecta el 16% en la poblacion femenina mundial y 1-
2% en hombres (3,4).
Afecta casi exclusivamente a mujeres y, aunque existen casos publicados en varones, la mayoría aparecen en
contexto de alteraciones hormonales(3).
Fisiopatología
La causa del lipedema aún no se explica completamente. Existen varias hipótesis sobre su fisiopatología:
-Se asume una predisposición genética, considerando que del 16 hasta 64 % de los pacientes tienen un familiar
de primer y segundo grado afectado y los análisis de grupos familiares sugieren un patrón de herencia
autosómico dominante con penetrancia incompleta (4, 5,6,7,8,9)
-El lipedema se piensa que está mediado por los estrógenos, ya que generalmente se manifiesta en períodos
de cambios hormonales(4,5).
-Se ha propuesto que el trastorno resulta de un cambio mediado poligénicamente en el patrón de distribución
de los receptores alfa y beta de estrógeno (RE) en el tejido graso blanco de las áreas afectadas (RE -α
expresión ↓, ER-ß expresión ↑) (4,5,6,7,8,9 ).
Los hombres con este diagnóstico cursan con bajos niveles de testosterona, aumento de niveles de estrógeno
o diagnóstico de enfermedad hepática o hipogonadismo (4,17,18).
-Aún no es claro si en el lipedema, las células de grasa subcutánea sufren hiperplasia o sufren hipertrofia.
(4,5).
Los estudios citobiológicos y de expresión de proteínas en lipoaspirados tomados de pacientes con lipedema
sugieren trastorno desde los pasos iniciales de la diferenciación celular en la adipogénesis.
-Otras hipótesis fisiopatológicas descritas implican una disfunción microvascular primaria en los capilares
linfáticos y sanguíneos, se ha observado incremento del daño y permeabilidad vascular o microangiopatía,
excesiva perioxidación de los lípidos, alteración en el metabolimso de lipócitos, producción de citokinas. Estos
eventos predispone a la formación de hematomas y petequias, edema tisular que empeora con el avance en
los estadios de la enfermedad(4,5).
Edición01x • 2022 • Volumen 01 • Publicación Semestral 3
DOI: 10.54376/rcmui.v1i1.113
También se han observado pacientes con lipedema y anomalías patológicas en los vasos sanguíneos grandes
como la rigidez de la aorta, desregulación del reflejo venoarterial (VAR), aumento de la percepción del dolor
atribuido a la desregulación de las fibras nerviosas sensoriales locorregionales a través de un mecanismo
inflamatorio, aunque se necestia de mas estudios que confirmen esta hipótesis (4,5,6,7,8,9).
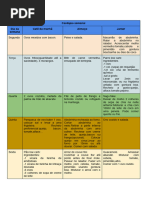
Evaluación diagnóstica
El diagnóstico es fundamentalmente clínico basados en los Criterios Clásicos establecidos por Wold en 1951 y
posteriormente modificados por Halk y Damstra en 2017 (tabla 1), los cuales basados en la experiencia clínica
+Model
RH-665; No. of Pages 8 ARTICLE IN PRESS
y la evidencia en la literatura desarrollan los siguientes criterios (3,10):
Rehabilitación (Madr). xxx (xxxx) xxx-- xxx
Tabla 1 Criterios diagnósticos del lipedema
Anamnesis A1 Distribución desproporcionada de tejido graso
A2 Desproporción no influenciada o limitada con la pérdida de peso
A3 Facilidad para hematomas y dolor
A4 Sensibilidad al tacto/fatiga en las extremidades
A5 No reducción del dolor con la elevación de las extremidades
Muslo B6 Desproporción de la distribución grasa
B7 Engrosamiento de grasa subcutánea circular
Pierna C8 Engrosamiento proximal de grasa subcutánea
C9 Engrosamiento distal de grasa subcutánea respetando pie («cuff-sign»)
Brazo D10 Engrosamiento significativo de grasa subcutánea en comparación con tejidos de alrededor
D11 Desaparición súbita en el codo
Antebrazo E12 Engrosamiento de grasa subcutánea acompañado de mano respetada
Criterios extra F13 Dolor al aplicar palpación bimanual
F14 Pliegue de tejido graso distal en la rodilla (poplíteo)
El diagnóstico se considera cierto cuando están presentes todos los criterios A además de (B6 + B7) o (C8 + C9) o (D10 + D11) o E12. En
ausencia de como máximo 2 de los 5 criterios (de A a E), la presencia del criterio extra F13 o F14 también asegura el diagnóstico.
Fuente: First Dutch guidelines on lipedema 20174 .
Criterios clínicos que nos apoyan en laa estudio
La población evaluación(5):
fueron los pacientes diagnos-
ticados de lipedema en España. Según trabajos previos
información que posibilita la reidentificación del sujeto, en
este caso las asociaciones de pacientes. Todos los participan-
que indican una prevalencia aproximada de un 11% de las tes otorgaron el consentimiento expreso para el tratamiento
mujeres7 , y puesto que se considera una enfermedad exclu- de las respuestas.
• Hipertrofia de tejido graso bilateral, simétrico y desproporcionado en las extremidades.
sivamente femenina, se estimó una población objeto de El proyecto fue aprobado por la comisión ética y de inves-
2.631.945 mujeres españolas con los datos del Instituto tigación del centro hospitalario.
Nacional de Estadística sobre la población española a 1 de
enero de 2019. El tamaño muestral mínimo se calculó en
• Preservación de las manos y los pies (fenómeno del manguito, signo de la copa en los tobillos)
Resultados
388 encuestas para un nivel de confianza del 95% y margen
de error del 5%. La recogida de datos tuvo un periodo de 6
semanas (noviembre-diciembre 2019). Se obtuvieron 480 respuestas, de las cuales 463 se considera-
Se recogieron variables sociodemográficas (edad, sexo ron válidas. Se descartaron 17 por errores en las respuestas
• Aproximadamente un 30% de afectación de los brazos
y comunidad de residencia) y sobre aspectos diagnósticos o un diagnóstico no claro.
(edad al inicio de la sintomatología, años transcurridos hasta La edad media de los sujetos de la muestra fue de 40
el diagnóstico, número de médicos consultados, especialis- años (DE: 8,6) con un valor mínimo de 21 y un máximo de
• tas y ámbito de sanidad pública o privada). Para analizar
Sensación de pesadez y tensión en las extremidades afectadas
el tratamiento de la enfermedad se recogió la mejoría
65 años. Se obtuvieron 460 respuestas de mujeres (99,4%)
con una edad media de 41,1 años (DE: 8,6) y 3 respuestas de
percibida de forma subjetiva con diferentes opciones de tra- varones (0,6%) con una edad media de 36,0 años (DE: 3,6).
tamiento en una escala de 0-10 puntos siendo 0 el valor más La tabla 2 representa las respuestas correspondientes a
• Dolor al presionar y tocar las extremidades.
bajo (nula mejoría) y 10 el valor más alto (máxima mejoría).
En caso de no haberlo realizado se puntuaba como valor N/S.
cada comunidad autónoma de residencia. Se obtuvo repre-
sentación de todas las comunidades excepto de las ciudades
Las variables analizadas fueron pérdida de peso, prendas de autónomas de Ceuta y Melilla, siendo las provincias más
compresión, drenaje linfático manual, presoterapia, meso- frecuentemente representadas Madrid (29,2%), Barcelona
• Marcada tendencia a formar hematomas.
terapia y cirugía. Pese a que el ejercicio está ampliamente
recogido en la literatura, se excluyó por su variabilidad y
(12,3%) y Valencia (5,8%).
dificultad de análisis según el tipo, duración e intensidad
del mismo. Por último, se preguntó a los pacientes si tenían Inicio de los síntomas
• Circunferencia de la extremidad estable con reducción de peso o restricción calórica.
acceso a la financiación por el sistema sanitario de salud de
las prendas de compresión. La edad media del inicio de la sintomatología fue de 18,2
El análisis estadístico de los datos se realizó con el años (DE: 9,0) para las mujeres y 22 años (4,3 DE) para
paquete estadístico SPSS® v.22. Se efectuó un análisis los varones. El 69% de los sujetos comenzaron entre los 10-
• Empeoramiento de los síntomas a lo largo del día.
descriptivo de las variables, representando las variables cua- 19 años, siendo la edad más frecuente los 15 años (n: 56)
litativas mediante frecuencias absolutas y relativas, y las seguida de los 12 años (n: 50). En la figura 1 se recoge el
variables cuantitativas mediante media ± desviación están- número de pacientes agrupados por intervalos de 5 años
dar (DE) para una distribución normal y mediana y rango según la edad de inicio de la sintomatología.
intercuartílico en caso de no normalidad. Diecisiete pacientes contestaron haber iniciado sus sín-
De acuerdo a la ley de LOPD 3/2018, el equipo inves- tomas en edades iguales o menores de 9 años, siendo el
tigador no tuvo acceso en ningún momento a los datos de valor mínimo obtenido de 2 años en una paciente. El valor
filiación de los sujetos al existir una separación técnica y máximo obtenido de inicio de la clínica fue de 63 años en
Edición01x • 2022 • Volumen 01 • Publicación Semestral
funcional entre los investigadores y quienes conservan la una paciente. 4
DOI: 10.54376/rcmui.v1i1.113
3
• Telangiectasias y marcas vasculares visibles alrededor de los depósitos de grasa.
• Hipotermia de la piel.
• Signo de Stemmer negativo, el signo de Stemmer es positivo (en caso de linfedema secundario), el
pliegue cutáneo entre el segundo y tercer dedo está engrosado y no se puede levantar.
• Antecedentes familiares positivos
También durante la historia clínica debemos consultar por cuadros de maceración e infecciones en la piel,
lesiones articulares y artralgia en miembros inferiores, alteración emocional secundaria sentimientos de baja
autoestima, frustación y falta de comprensión por parte de familiares, amistades y personal del salud.
Entre los diagnósticos diferenciales que debemos tener en cuenta al evaluar al paciente con sospecha de
lipedema se encuentran las patologias que convellan depósitos anormales de tejido graso
subcutáneo(4,14,15) como:
-Obesidad
-Obesidad monogénica no sindrómica la cual se trasmite por genes que se heredan de forma mendeliana y
causante de un 5% de los casos de obesidad.
-Lipodistrofias generalizada o parciales.
-Lipomatosis o enf de Mandelung en donde los dépositos de grasa se observan en nuca, cuello, tronco,
hombros, brazos.
-Linfedema primarios o secundario
-Enfermedad de Dercum o adiposis dolorosa que puede ser generalizada, localizada, difusa, nodular
-Otras patologías como Insuficiencia vascular venosa.
-Variabilidad constitucional de miembros inferiores
-Enfermedades reumatológicas.
Edición01x • 2022 • Volumen 01 • Publicación Semestral 5
DOI: 10.54376/rcmui.v1i1.113
Examen clínico.
En 2004, Meier-Vollrath y Schmeller describen y distinguen tres estadios del lipedema en función del grado de
afectación del tejido graso y la deformidad, describiendo el estadio III el más grave, sin embargo, en el
Documento de Consenso de Expertos de Lipedema del 2018, actualizado en 2019, reconocen que los datos
epidemiológicos en la actualidad son insuficientes y heterogéneos(3,11,12)
La enfermedad empieza a aparecer en las caderas, y avanza a los muslos, cuando hay colgajos de grasa se
localizan en la cara interna de las rodillas, el rozamiento al andar puede provocar infecciones y maceracion,
también favorecer procesos inflamatorios en la articulaciones. (5)
Las tres etapas de la enfermedad se caracterizan por cambios progresivos en la estructura de la superficie de
la piel y en los hallazgos a la palpación (5):
• Estadio I: la piel es lisa, a la palpacion hay pequeños nódulos, edema reversible.
• Estadio II: piel es irregular u ondulada, a la palpación hay nódulos del tamaño de una nuez, edema
reversible o irreversible
• Estadio III: piel es marcadamenrte engrosada e indurada, los depósitos de grasa desfigurantes,
cambios macronodulares, con linfedema acompañante, signo de Stemmer potencialmente positivo
(lipolinfedema)
Como parte importante de la evaluación clínica debemos valorar el peso corporal, índice de masa corporal
(IMC), mediciones de índice de cintura-cadera, índice de relación de cintura- altura, circunferencias y volumen
de las extremidades, índice de actividad diaria como el conteo de pasos diarios en el celular. EL IMC tiene
utilidad limitada para distinguir lipedema de obesidad(5, 14, 16).
También se debe valorar la percepción del dolor con escalas como la Escala Visual Analógica (EVA) y el
cuestionario de Schmeller, por ejemplo. (5,16).
Se ha asociado la hipermovilidad o hiperlaxitud articular con el lipedema, y en estos pacientes puede exacerbar
la enfermedad articular y la enfermedad aórtica(2, 5).
Edición01x • 2022 • Volumen 01 • Publicación Semestral 6
DOI: 10.54376/rcmui.v1i1.113
Se han evaluado los aspectos positivos y negativos del lipedema en la literatura publicada. Entre los aspectos
positivos a diferencia de la obesidad, los pacientes con lipedema tienen un menor riesgo de diabetes mellitus
(2%), dislipidemia (11,7%) e hipertensión (13%) a pesar de un índice de masa corporal (IMC) promedio de
obesidad de 35,3 ± 1,7 kg / m2. Este aspecto lo relacionan con la patrón de distribucion ginoide de los
dépositos de grasa (2), otro aspecto positivo son la eduación y los cambios de estilo de vida.
Entre los aspectos negativos se menciona que a pesar de los cambios del estilo de vida no se logran reducir
los depositos de la grasa en las extremidades, la grasa es dolorosa, las pacientes tienen predisposición a ser
obesas, estas condiciones conllevan anomalías en la marcha y en las articulaciones, que se afectan aún más
en los casos con hiperlaxitud articular, también las pacientes presentan fatiga, linfedema, angustia
psicosocial(2).
Laboratorios
Entre el gabinete de pruebas de laboratiorios se menciona pruebas renales, pruebas hepáticas, perfil tiroideo
por la relación a la predisposicon al hipotiroidismo (posiblemente subclínico), prueba de resistencia a la
insulina, puebas hormonales si se consideran necesarias para ampliar el diagnóstico. ( 2,17)
Pruebas diagnósticas
Los procedimientos de diagnóstico que requieren equipo especial se utilizan para descartar elementos en
competencia del diagnóstico diferencial; no juegan un papel establecido en la evaluación rutinaria del lipedema
(5).
-La piel y el tejido subcutáneo se pueden evaluar con ultrasonido, tomografia computarizada o resonancia
magnética.
En el lipedema el ultrasonido evidencia aumento de grosor e hipoecogenicidad de la grasa subcutánea,
mientras que el linfedema presenta aumento de grosor de la piel e hipoecogenicidad dérmica, por lo que el
ultrasonido, podría ser una herramienta efectiva para diferenciar estas enfermedades y potencialmente guiar
el tratamiento(37).
Con la resonancia magnética se pueden identificar nódulos subclínicos(5).
Edición01x • 2022 • Volumen 01 • Publicación Semestral 7
DOI: 10.54376/rcmui.v1i1.113
La tomografía, permite demostrar la presencia de edema característico en el linfedema y no en lipedema,
también en el diagnostico entre trombosis venosa profunda y linfedema (39,40).
-Evaluación estructural y funcional del sistema linfático con pruebas como linfografía indirecta, microlinfografía
de fluorescencia, gammagrafía linfática funcional, linfangiografía y resonancia magnética, aunque no revelan
ningún hallazgo específico o patognomónico de lipedema(5).
Otros métodos de diagnóstico son la absorciometría de rayos X de energía dual (DEXA) o el análisis
de bioimpedancia (5).
Tratamiento
Actualmente se describen tratamientos conservadores y quirúrgicos. Desde que se describió por primera vez
el lipedema, la recomendación médica de consenso es advertir a los pacientes que acepten la afección y
modificación de estilos de vida, esto sigue siendo válido hasta l actualidad (1).
Como personal médico se debe informar al paciente cuáles son los objetivos de los tratamiento indicados. El
objetivo principal del tratamiento conservador es aliviar los síntomas, especialmente el dolor, prevenir la
progresión y complicaaciones, disminuir las limitaciones funcionales, el acondicionamiento físico, adoptar estilos
de vida saludables, aunque no mejore la apariencia de las extremidades (17). Si el tratamiento conservador
no resulta se indica el tratamiento quirúrgico.
Educación.
Se debe educar a los pacientes sobre la naturaleza de la enfermedad y el hecho de que es crónica, las opciones
de tratamientos y considerar la necesidad de apoyo psicológico.
Dieta.
El principal objetivo es evitar la obesidad. No existe una dieta específica basada en la evidencia para los
pacientes con lipedema (5). Se han propuesto diferentes dietas como la paleo dieta, dieta baja en hidratos de
carbono, dieta antiinflamatoria, Rare Adipose Disorders Diet (RADD), dieta cetogénica. Estas dietas, aunque
con algunas diferencias entre ellas, abogan por la reducción o eliminación de la ingesta de alimentos
procesados, lácteos, hidratos de carbono, azúcares y cereales con gluten (5, 6,35, 36, 38).
Edición01x • 2022 • Volumen 01 • Publicación Semestral 8
DOI: 10.54376/rcmui.v1i1.113
Actividad física
Debe ser individualizada y adaptarse a las necesidades del paciente y al estadio de la enfermedad, que
favorezca al paciente matenerse activo y sentir el bienestar que brinda el ejercitarse.
Se indican ejercicios con movimientos controlados y cíclicos como caminar o correr, yoga, hit de bajo impacto,
bicicleta, pilates. Ejercicios en piscina como nadar, jogging y gimnasia acuática que activen la bomba de los
músculos de la pantorrilla pero no causan ningún trauma tisular excesivo(5,35,36).
Terapia descongetiva compleja (TDC)
Los pilares de la terapia descongestiva compleja incluye combinación de múltiples modalidades (35,36):
a-Drenaje linfático manual(DLM): No es el tratamiento de elección en el lipedema «puro», pero si cuando hay
edema.
Estudios refieren mejoría en la fragilidad capilar, redución el dolor y malestar de las pacientes, aunque no tiene
efecto en la reducción de los depósitos grasos.
En estudios no controlados reportan disminución en la circunferencia de piernas hasta en un 10% (35,36).
b-Terapia de compresión: se utilizan prendas de presión multicapas, prendas de compresión, presoterapia
neumática intermitente.
Su utilización reduce volumen de circumferencia de las piernas, disminuye la hipersensibilidad que puede
condicionar el incremento de la actividad física, produce alivio o reducción del dolor, ayuda al contener los
tejidos y evitar deformidades.
Mejores resultados se han asociado al indicar uso en estadios precoces (35, 36).
En cuanto al dispositivos de presoterapia neumática intermitente (IPC), 30 minutos de compresión intermitente
además de 30 minutos de DLM no mostraron ningún efecto beneficioso, sinérgico y convincente sobre los
síntomas del lipedema en un ensayo aleatorizado realizado en el entorno hospitalario, en otras referencias
describen mejoría en la movilidad, reducción del dolor, de la sensación de malestar, aunque no se observen
cambios en el depósito de tejidos adiposos, por lo cual, se utiliza como opcion adiconal para apoyo de la
terapia descongestiva compleja (35,36)
Edición01x • 2022 • Volumen 01 • Publicación Semestral 9
DOI: 10.54376/rcmui.v1i1.113
Tratamiento quirúrgico
Los procedimientos quirúrgicos están indicados si, a pesar de un tratamiento conservador minucioso, los
síntomas persisten o si hay una progresión de los hallazgos clínicos y / o síntomas. Si está presente, la obesidad
mórbida debe tratarse terapéuticamente con opciones como la cirugia bariátrica, antes de la liposucción.
(5,13,30,33).
Recientemente, la cirugía del lipedema se ha postulado como el único tratamiento efectivo para la reducción
de los depósitos grasos y ha mostrado beneficios en la reducción de la sintomatología(30,32,33) Las técnicas
más extendidas son la liposucción utilizando anestésicos locales:
Liposucción tumescente y liposucción supratumescente en donde las celula grasa se edematiza y los vasos
sanguineos se contraen, se utilizan microcanulas para extraer la grasa.
Water Assisted Liposuction (WAL) en donde se utiliza un rocio a presión tumescente y logra separar la grasa
del tejido conectivo que se extrae con cánulas.
Estudios con seguimiento a pacientes entre 6 meses hasta 8 años poscirugía se observó reducción del tamaño
de la circunferencia de las piernas, mejoría en la movilidad de las piernas, reducción en IMC, disminución del
dolor EVA (7.8 a 2.2) y malestar espontáneo, disminución de la sensibilidad al dolor, disminución del edema,
reducción de moretones, disminución en el deterioro de la calidad de vida, disminución en el uso de la terapia
descongestiva completa, aunque se indica continuar su uso(30, 32,33).
Entre los efectos secudarios de la cirugía se observó metahemoglobinemia temporal, anemia, flebitis, erisipela,
trombosis venosa profunda, embolia grasa pulmonar, infección en sitio de cirugía, neumonía adquirida en la
comunidad (30, 32,33).
Entre la recomendaciones para decidir este tratamiento se propone:
-liposucción tumescente es el tratamiento de elección para pacientes con un perfil de salud adecuado y / o
respuesta inadecuada a medidas conservadoras y de soporte.
Edición01x • 2022 • Volumen 01 • Publicación Semestral 10
DOI: 10.54376/rcmui.v1i1.113
-Antes de usar la liposucción tumescente, se deben abordar los componentes de deterioro asociados, como
edema, obesidad, estilo de vida poco saludable, falta de actividad física, falta de conocimiento sobre la
enfermedad y angustia psicosocial.
-Después de la liposucción, los pacientes generalmente requieren una terapia conservadora y la normalización
del peso debe seguir siendo un objetivo.
-La liposucción tumescente requiere habilidades especializadas del médico y sólo debe realizarse en un centro
especializado.
Es importante mencionar que este tipo de procedimiento en muchos países se considera un procedimiento
estético y no está incluido dentro de la cartera de servicios del Sistema Nacional de Salud, por lo cual es una
limitante para las pacientes que tiene indicación de tratamiento quirúrgico.
Conclusión
El lipedema es un trastorno graso doloroso y psicológicamente angustiante, usualmente infradiagnósticado e
infratratado, confundido con otras patologías como la obesidad. Su diagnóstico es fundamentalmente clínico.
Se recomienda el tratamiento conservador como primera medida para abordar la enfermedad y si con esta
opción los pacientes no mejoran o empeoran, se sugiere tratamiento quirúrgico con liposucción.
Edición01x • 2022 • Volumen 01 • Publicación Semestral 11
DOI: 10.54376/rcmui.v1i1.113
Bibliografía
1. Allen EV, Hines EA. Lipedema of the legs: A syndrome characterized by fat legs and orthostatic edema. Proc
Staff Mayo Clinic. 1940;15:184---7.
2. Torre YS, Wadeea R, Rosas V, Herbst KL. Lipedema: friend and foe. Horm Mol Biol Clin Investig. 2018 Mar
9;33(1):/j/hmbci.2018.33.issue-1/hmbci-2017-0076/hmbci-2017-0076.xml. doi: 10.1515/hmbci-2017-
0076. PMID: 29522416; PMCID: PMC5935449.
3. Vaquero Ramiro E, Gutiérrez Retortillo M, Goiri Noguera D, Morello Ostos P, Solera-Martínez M. Diagnóstico
y tratamiento del lipedema en España. Resultados de encuesta online [Diagnosis and treatment of lipedema in
Spain. Results of an online survey]. Rehabilitacion (Madr). 2021 Jan 15:S0048-7120(20)30149-3. Spanish.
doi: 10.1016/j.rh.2020.12.001. Epub ahead of print. PMID: 33461763.
4. Paolacci S, Precone V, Acquaviva F, Chiurazzi P, Fulcheri E, Pinelli M, Buffelli F, Michelini S, Herbst KL, Unfer
V, Bertelli M; GeneOb Project. Genetics of lipedema: new perspectives on genetic research and molecular
diagnoses. Eur Rev Med Pharmacol Sci. 2019 Jul;23(13):5581-5594. doi: 10.26355/eurrev_201907_18292.
PMID: 31298310.
5. Kruppa P, Georgiou I, Biermann N, Prantl L, Klein-Weigel P, Ghods M. Lipedema-Pathogenesis, Diagnosis,
and Treatment Options. Dtsch Arztebl Int. 2020 Jun 1;117(22-23):396-403. doi:
10.3238/arztebl.2020.0396. PMID: 32762835; PMCID: PMC7465366.
6. AH Child, KD Gordon, P. Scharpe et al. Lipedema: A hereditary disease. (Am J Med Genet A 2010), 152: 970-
6. PMID: 20358611 (PubMed: indexado para MEDLINE).
7. WOLD LE, HINES EA Jr, ALLEN EV. Lipedema of the legs; a syndrome characterized by fat legs and edema.
Ann Intern Med. 1951 May;34(5):1243-50. doi: 10.7326/0003-4819-34-5-1243. PMID: 14830102.
8. Harwood CA, Bull RH, Evans J, Mortimer PS. Lymphatic and venous function in lipoedema. Br J Dermatol.
1996 Jan;134(1):1-6. PMID: 8745878.
9.Herpertz U. Krankheitsspektrum, des Lipödems an einer Lymphologischen , Fachklinik-Erscheinungsformen,
Mischbilder und Behandlungsmöglichkeiten, vasomed 1997; 5: 301-307.
10. Halk AB, Damstra RJ. First Dutch guidelines on lipedema using the international classification of functioning,
disability and health. Phlebology. 2017 Apr;32(3):152-159. doi: 10.1177/0268355516639421. Epub 2016
Jul 9. PMID: 27075680.
Edición01x • 2022 • Volumen 01 • Publicación Semestral 12
DOI: 10.54376/rcmui.v1i1.113
11. Meier-Vollrath I, Schmeller W. Lipödem--aktueller Stand, neue Perspektiven [Lipoedema--current status,
new perspectives]. J Dtsch Dermatol Ges. 2004 Mar;2(3):181-6. German. doi: 10.1046/j.1439-
0353.2004.04051.x. PMID:16281634. http://dx.doi.org/10.1046/j.1439-0353.2004.04051.x.
12. Alcolea JM, Alonso Álvarez B, Arroyo Bielsa A, Domingo P, Galindo García A, Gracia Graells M, et al.
Documento Consenso Lipedema 2018. Incluye estado actual del lipedema 2019. 2018 [consultado 30 Jul
2020] . https://aelinfedema.org/wpcontent/uploads/2019/11/Consenso-Lipedema-v.Sep2019.pdf.
13. Buck DW 2nd, Herbst KL. Lipedema: A Relatively Common Disease with Extremely Common Misconceptions.
Plast Reconstr Surg Glob Open. 2016 Sep 28;4(9):e1043. doi: 10.1097/GOX.0000000000001043. PMID:
27757353; PMCID: PMC5055019.
http://dx.doi.org/10.1111/ddg.13036.
14. Williams A. A review of the literature relating to liposuction in women with lipoedema and Dercum’s disease.
J Lymphoedem 2019, 14: 12-6
15. Crescenzi R, Donahue PMC, Weakley S, Garza M, Donahue MJ, Herbst KL. Lipedema and Dercum's Disease:
A New Application of Bioimpedance. Lymphat Res Biol. 2019 Dec;17(6):671-679. doi: 10.1089/lrb.2019.0011.
Epub 2019 Aug 13. PMID: 31408408; PMCID: PMC6919257.
16. Reich-Schupke S, Schmeller W, Brauer WJ, Cornely ME, Faerber G, Ludwig M, Lulay G, Miller A, Rapprich S,
Richter DF, Schacht V, Schrader K, Stücker M, Ure C. S1 guidelines: Lipedema. J Dtsch Dermatol Ges. 2017
Jul;15(7):758-767. doi: 10.1111/ddg.13036. PMID: 28677175.
17. Földi E, Földi M. Lipedema. textbook of lymphology. Foldi. En: Földi E, Földi M, editores. 2. Munich,
Alemania Elsevier: 2006. págs. 417–427/
18. Bano G, Mansour S, Brice G, Ostergaard P, Mortimer PS, Jeffery S, Nussey S. Pit-1 mutation and lipoedema
in a family. Exp Clin Endocrinol Diabetes. 2010 Jun;118(6):377-80. doi: 10.1055/s-0029-1224154. Epub
2009 Jul 16. PMID: 19609847. http://dx.doi.org/10.1055/s-0029-1224154.
19. Chen SG, Hsu SD, Chen TM, Wang HJ. Painful fat syndrome in a male patient. Br J Plast Surg. 2004
Apr;57(3):282-6. doi: 10.1016/j.bjps.2003.12.020. PMID: 15006533.
http://dx.doi.org/10.1016/j.bjps.2003.12.02
20. Forner-Cordero I, Szolnoky G, Forner-Cordero A, Kemény L. Lipedema: an overview of its clinical
manifestations, diagnosis and treatment of the disproportional fatty deposition syndrome - systematic review.
Edición01x • 2022 • Volumen 01 • Publicación Semestral 13
DOI: 10.54376/rcmui.v1i1.113
Clin Obes. 2012 Jun;2(3-4):86-95. doi: 10.1111/j.1758-8111.2012.00045.x. Epub 2012 Aug 3. PMID:
25586162.
21. Tiwari A, Myint F, Hamilton G. Management of lower limb lymphoedema in the United Kingdom. Eur J Vasc
Endovasc Surg. 2006 Mar;31(3):311-5. doi: 10.1016/j.ejvs.2005.09.017. Epub 2005 Dec 1. PMID:
16324854.
22. Romeijn JRM, de Rooij MJM, Janssen L, Martens H. Exploration of Patient Characteristics and Quality of Life
in Patients with Lipoedema Using a Survey. Dermatol Ther (Heidelb). 2018 Jun;8(2):303-311. doi:
10.1007/s13555-018-0241-6. Epub 2018 May 10. PMID: 29748843; PMCID: PMC6002318.
http://dx.doi.org/10.1007/ s13555-018-0241-6.
23. Fetzer A, Fetzer S. Lipoedema UK Big Survey 2014 Research Report. 2016 [consultado 10 Feb 2020]
Disponible en: https://www.lipoedema.co.uk/wp-content/uploads/ 2016/04/UK-Big-Surey-version-web.pdf.
24. Bauer AT, von Lukowicz D, Lossagk K, Aitzetmueller M, Moog P, Cerny M, Erne H, Schmauss D, Duscher D,
Machens HG. New Insights on Lipedema: The Enigmatic Disease of the Peripheral Fat. Plast Reconstr Surg.
2019 Dec;144(6):1475-1484.doi:10.1097/PRS.0000000000006280. PMID: 31764671.
25.Shavit E, Wollina U, Alavi A. Lipoedema is not lymphoedema: A review of current literature. Int Wound J. 2018
Dec;15(6):921-928. doi: 10.1111/iwj.12949. Epub 2018 Jun 29. PMID: 29956468.
26. Herbst KL, MIrkovskaya L, Bharhagava A, Chava Y, Te CH. Lipedema fat and signs and symptoms of illness,
increase with advancing stage. Arch Medicine. 2015;7:1---8.
27. Hardy D, Williams A. Best practice guidelines for the management of lipoedema. Br J Community Nurs. 2017
Oct 1;22(Sup10):S44-S48. doi: 10.12968/bjcn.2017.22.Sup10.S44. PMID: 28961048.
28. Todd M. Diagnosis and management of lipoedema in the community. Br J Community Nurs. 2016
Oct;21(Suppl 10):S6-S12. doi: 10.12968/bjcn.2016.21.Sup10.S6. PMID: 27715138.
http://dx.doi.org/10.12968/bjcn.2016.21.Sup10.S6.
Edición01x • 2022 • Volumen 01 • Publicación Semestral 14
DOI: 10.54376/rcmui.v1i1.113
29. Buso G, Depairon M, Tomson D, Raffoul W, Vettor R, Mazzolai L. Lipedema: A Call to Action! Obesity (Silver
Spring). 2019 Oct;27(10):1567-1576. doi: 10.1002/oby.22597. PMID: 31544340; PMCID: PMC6790573.
http://dx.doi.org/10.1002/oby.22597.
30. Szolnoky G, Varga E, Varga M, Tuczai M, Dósa-Rácz E, Kemény L. Lymphedema treatment decreases pain
intensity in lipedema. Lymphology. 2011 Dec;44(4):178-82. PMID: 22458119.
31.Bosman J. Lipoedema: Poor knowledge, neglect or disinterest? J Lymphoedema. 2011;6:109---11.
32. Sandhofer M, Hanke CW, Habbema L, Podda M, Rapprich S, Schmeller W, Herbst K, Anderhuber F, Pilsl U,
Sattler G, Sandhofer M, Moosbauer W, Sattler S, Schauer P, Faulhaber J, Maier S, Barsch M, Mindt S, Halk AB.
Prevention of Progression of Lipedema With Liposuction Using Tumescent Local Anesthesia: Results of an
International Consensus Conference. Dermatol Surg. 2020 Feb;46(2):220-228. doi:
10.1097/DSS.0000000000002019. PMID: 31356433.
33. Peprah K, MacDougall D. Liposuction for the treatment of 34. lipedema: A review of clinical effectiveness
and guidelines. Ottawa (ON): Canadian Agency for Drugs and Technologies in Health. 2019 [consultado 10 Feb
2020] Disponible en:
https://www.cadth.ca/sites/default/files/pdf/htis/2019/RC1133%20Liposuction%20for%20Lipedema%20Rep
ort%20Final.pdf.
34. Crescenzi R, Donahue PMC, Weakley S, Garza M, Donahue MJ, Herbst KL. Lipedema and Dercum's Disease:
A New Application of Bioimpedance. Lymphat Res Biol. 2019 Dec;17(6):671-679. doi: 10.1089/lrb.2019.0011.
Epub 2019 Aug 13. PMID: 31408408; PMCID: PMC6919257.
35. Atan T, Bahar-Özdemir Y. The Effects of Complete Decongestive Therapy or Intermittent Pneumatic
Compression Therapy or Exercise Only in the Treatment of Severe Lipedema: A Randomized Controlled Trial.
Lymphat Res Biol. 2021 Feb;19(1):86-95. doi: 10.1089/lrb.2020.0019. Epub 2020 Dec 9. PMID: 33297826.
36.Volkan-Yazıcı M, Yazici G, Esmer M. The Effects of Complex Decongestive Physiotherapy Applications on
Lower Extremity Circumference and Volume in Patients with Lipedema. Lymphat Res Biol. 2021 Feb;19(1):111-
114. doi: 10.1089/lrb.2020.0080. Epub 2020 Oct 30. Erratum in: Lymphat Res Biol. 2021 Apr;19(2):204.
PMID: 33124947.
Edición01x • 2022 • Volumen 01 • Publicación Semestral 15
DOI: 10.54376/rcmui.v1i1.113
37. Iker E, Mayfield CK, Gould DJ, Patel KM. Characterizing Lower Extremity Lymphedema and Lipedema with
Cutaneus Ultrasonography and an Objective Computer-Assisted Measurement of Dermal Echogenicity. Lymphat
Res Biol. 2019 Oct;17(5):525-530. doi: 10.1089/lrb.2017.0090. Epub 2019 Jan 7.PMID: 30615553
38. Keith L, Seo CA, Rowsemitt C, Pfeffer M, Wahi M, Staggs M, Dudek J, Gower B, Carmody M. Ketogenic diet
as a potential intervention for lipedema. Med Hypotheses. 2021 Jan;146:110435. doi:
10.1016/j.mehy.2020.110435. Epub 2020 Nov 27. PMID: 33303304.
39. Monnin-Delhom ED, Gallix BP, Achard C, Bruel JM, Janbon C.High resolution unenhanced computed
tomography in patients with swollen legs.Lymphology. 2002 Sep;35(3):121-8.PMID: 12363222.
40. Vaughan BF. CT of swollen legs. Clin Radiol. 1990 Jan;41(1):24-30. doi: 10.1016/s0009-9260(05)80927-
4. PMID: 2297962.
Edición01x • 2022 • Volumen 01 • Publicación Semestral 16
DOI: 10.54376/rcmui.v1i1.113
También podría gustarte
- Go Thick Manual 1 by Fer Bledt FitDocumento62 páginasGo Thick Manual 1 by Fer Bledt FitAmanda AguilarAún no hay calificaciones
- Yolanda Cambra - Apuntes Curso Mindful EatingDocumento7 páginasYolanda Cambra - Apuntes Curso Mindful EatingmartaAún no hay calificaciones
- Lipedema ESDocumento35 páginasLipedema ESIsa Lluïsa Palou EliasAún no hay calificaciones
- Lipoedema ADocumento34 páginasLipoedema AMicaela Pardo Oporto100% (1)
- Documento de Consenso Lipedema - MacProDocumento90 páginasDocumento de Consenso Lipedema - MacProManuel OvelarAún no hay calificaciones
- Alimentación Saludable GuiaDocumento15 páginasAlimentación Saludable GuiaElba VenecianoAún no hay calificaciones
- PLR Bonus Español3Documento17 páginasPLR Bonus Español3Camilo MéndezAún no hay calificaciones
- Ebook Reto Intensity + 10 PilaresDocumento33 páginasEbook Reto Intensity + 10 PilaresDiana Yasmín Hernández B.Aún no hay calificaciones
- RecomendacionesDocumento3 páginasRecomendacionesSandra EspejoAún no hay calificaciones
- Cardápio Low Carb - Jennifer RodriguesDocumento2 páginasCardápio Low Carb - Jennifer Rodriguesjennifer rodriguesAún no hay calificaciones
- Receta de 11 Sopas de Dieta BlandaDocumento11 páginasReceta de 11 Sopas de Dieta BlandaAriel Jose Villalobos Garizado100% (1)
- Guia de Las PlantasDocumento5 páginasGuia de Las PlantasJohanna Prado Gonzalez100% (1)
- Dieta para Paciente Renal - Búsqueda de GoogleDocumento1 páginaDieta para Paciente Renal - Búsqueda de GoogleEnrique Vera SagasteguiAún no hay calificaciones
- ¿Conoces El LipedemaDocumento2 páginas¿Conoces El LipedemaJudith MatéAún no hay calificaciones
- Ayuno IntermitenteDocumento11 páginasAyuno IntermitenteICPO 1970Aún no hay calificaciones
- Guia Alimentacion Insuficiencia Renal CDocumento24 páginasGuia Alimentacion Insuficiencia Renal CRobert Manuel SotoAún no hay calificaciones
- Dieta VegetarianaDocumento3 páginasDieta VegetarianaRichard FampaAún no hay calificaciones
- Hiperuricemia y GotaDocumento16 páginasHiperuricemia y GotaAEENF PUCEAún no hay calificaciones
- Las Varices, Tratamiento.Documento5 páginasLas Varices, Tratamiento.Morales Duarte JavierAún no hay calificaciones
- 12 Semanas de Cambio Imparable Modificado 19-06-14Documento57 páginas12 Semanas de Cambio Imparable Modificado 19-06-14JEFFERSON MAGUIÑA TOLENTINOAún no hay calificaciones
- Regulación Del Peso CorporalDocumento4 páginasRegulación Del Peso CorporalFernando HernandezAún no hay calificaciones
- COMUNIDADNUT Recetario Cocina Tratamiento Del CancerDocumento168 páginasCOMUNIDADNUT Recetario Cocina Tratamiento Del CancersilvanaAún no hay calificaciones
- Metbolismo DigestivoDocumento111 páginasMetbolismo DigestivoHugoArmandoEscangaRobledoAún no hay calificaciones
- Suplementacion en Paciente BariatricoDocumento8 páginasSuplementacion en Paciente BariatricoEdisson González ReinosoAún no hay calificaciones
- Check List Lipedema PacientesDocumento1 páginaCheck List Lipedema PacientesThuaretAún no hay calificaciones
- Menu Reto Lipedema SEMANA 2Documento7 páginasMenu Reto Lipedema SEMANA 2Gemmita DinamitaAún no hay calificaciones
- Curso Personal Trainer Virtual Enero 2020 PDFDocumento5 páginasCurso Personal Trainer Virtual Enero 2020 PDFYoichi Arjona TtayarAún no hay calificaciones
- HierroDocumento10 páginasHierroAlondra Michel Rendon JimenezAún no hay calificaciones
- Libro 1Documento46 páginasLibro 1Lizz ManriquezAún no hay calificaciones
- CARDI Suplementos AlimenticiosDocumento100 páginasCARDI Suplementos AlimenticiosEmmanuel Acosta100% (1)
- Recomendaciones DieteticasDocumento14 páginasRecomendaciones DieteticasMaria Jose VergaraAún no hay calificaciones
- Hoja de Control NutricionalDocumento1 páginaHoja de Control NutricionalSalvador CoronaAún no hay calificaciones
- Instructivo para Consulta Nutricional IntegradaDocumento7 páginasInstructivo para Consulta Nutricional IntegradaEdgardo VergaraAún no hay calificaciones
- Bambozzi Ana Paula PujolDocumento10 páginasBambozzi Ana Paula PujolAmaury Dudcoschi JuniorAún no hay calificaciones
- Ebook Los 16 Secretos Del EntrenamientoDocumento43 páginasEbook Los 16 Secretos Del EntrenamientoBruno OrozcoAún no hay calificaciones
- Nutrición en La MenopausiaDocumento3 páginasNutrición en La MenopausiaCarlos Manuel LizarragaAún no hay calificaciones
- Reto 21 Dias Plan RecomendacionesDocumento4 páginasReto 21 Dias Plan RecomendacionesDIANA GUERRAAún no hay calificaciones
- Reto Activia 1800 InflamadoDocumento20 páginasReto Activia 1800 InflamadoEfrain IslasAún no hay calificaciones
- Ir PDFDocumento1 páginaIr PDFJohanna Bustos NutricionistaAún no hay calificaciones
- Guia de AlimentaciónDocumento6 páginasGuia de AlimentaciónMilagros Navarro RíosAún no hay calificaciones
- Mapa DislipidemiasDocumento5 páginasMapa Dislipidemiastamara floresAún no hay calificaciones
- Pauta AbiertaDocumento2 páginasPauta AbiertaJeesaa OrellanaAún no hay calificaciones
- Tratamiento Nutricional en La Diabetes Tipo 2Documento90 páginasTratamiento Nutricional en La Diabetes Tipo 2NELSON ANDRES HARO HAZAún no hay calificaciones
- 7 Alimentos Basicos para La ColitisDocumento3 páginas7 Alimentos Basicos para La ColitisAlessandraAún no hay calificaciones
- Régimen Rico en FibraDocumento2 páginasRégimen Rico en FibraKarla Antio Lagos100% (1)
- Entrenamiento Pesos Libres Noviembre 2021Documento25 páginasEntrenamiento Pesos Libres Noviembre 2021María Roberta GarcíaAún no hay calificaciones
- Clase Sesion 03 Parte I PDFDocumento81 páginasClase Sesion 03 Parte I PDFMaveric Silvestre PerezAún no hay calificaciones
- Kit Herramientas Deportivas PDFDocumento74 páginasKit Herramientas Deportivas PDFAndrea CruzAún no hay calificaciones
- Dieta PaleoliticaDocumento11 páginasDieta PaleoliticaKaren LealAún no hay calificaciones
- Hambre Real Vs EmocionalDocumento2 páginasHambre Real Vs EmocionalJose Luis Sanz SerranoAún no hay calificaciones
- Control de CHO, Hiposodica, HipograsaDocumento5 páginasControl de CHO, Hiposodica, Hipograsacolegio pedagogico integral baraquelAún no hay calificaciones
- Plan de Alimentación de 1700 Kcal David Antonio Padilla MendezDocumento9 páginasPlan de Alimentación de 1700 Kcal David Antonio Padilla MendezTony Padilla MendezAún no hay calificaciones
- Manual OsteoMujerDocumento24 páginasManual OsteoMujerrochiulisesAún no hay calificaciones
- Programa Asignatura Alimentos PDFDocumento9 páginasPrograma Asignatura Alimentos PDFJonnathan RodriguezAún no hay calificaciones
- Dieta CetogénicaDocumento28 páginasDieta CetogénicajesusAún no hay calificaciones
- E-Book Ventosas e Gestantes - pptx-1Documento21 páginasE-Book Ventosas e Gestantes - pptx-1Jhoren RollAún no hay calificaciones
- Plan Mejora - Imelda V 0822Documento63 páginasPlan Mejora - Imelda V 0822reynosa6824Aún no hay calificaciones
- Lipoedema Un Trastorno Del Tejido AdiposoDocumento18 páginasLipoedema Un Trastorno Del Tejido AdiposoCPA TSDAún no hay calificaciones
- Fisiopato. 3er Corte. FerniDocumento44 páginasFisiopato. 3er Corte. FerniMaría Fernanda LinaresAún no hay calificaciones
- folleto lipedema (2)Documento2 páginasfolleto lipedema (2)12grace.floresAún no hay calificaciones
- F-Gamificación y Construcción Del Pensamiento HistóricoDocumento13 páginasF-Gamificación y Construcción Del Pensamiento HistóricolulicamiAún no hay calificaciones
- El Tema Del Viaje en La Narrativa Contemporanea Francesa PDFDocumento424 páginasEl Tema Del Viaje en La Narrativa Contemporanea Francesa PDFlulicamiAún no hay calificaciones
- Biblia - Leyes Antiguo IsraelDocumento23 páginasBiblia - Leyes Antiguo IsraellulicamiAún no hay calificaciones
- Las Novelas de Vicente HuidobroDocumento686 páginasLas Novelas de Vicente HuidobroJosué CristiánAún no hay calificaciones
- Biblia - Leyes Antiguo IsraelDocumento23 páginasBiblia - Leyes Antiguo IsraellulicamiAún no hay calificaciones
- Rank Otto - El DobleDocumento67 páginasRank Otto - El DobleJ1m067% (3)
- Concepto Del HumorDocumento19 páginasConcepto Del HumorMariana FrancoAún no hay calificaciones
- Resumen Patologias Gine - OdtDocumento6 páginasResumen Patologias Gine - OdtAntonieta SepulvedaAún no hay calificaciones
- Hoja para Evalución de Fisioterapia Pediatrica Datos GeneralesDocumento2 páginasHoja para Evalución de Fisioterapia Pediatrica Datos GeneralesAlexis Andre PerezAún no hay calificaciones
- Resumen Del Examen Fisico NiñoDocumento5 páginasResumen Del Examen Fisico NiñoGabriela VHAún no hay calificaciones
- Clínica Perros y GatosDocumento8 páginasClínica Perros y Gatosmarcela .rebeilAún no hay calificaciones
- Diarrea 2022Documento12 páginasDiarrea 2022EDGAR ROLANDO MACZ USHERAún no hay calificaciones
- Ganglios LinfáticosDocumento10 páginasGanglios LinfáticosRicardoBlasAún no hay calificaciones
- Programa de Prevención SPA AUDIFARMA S.A.Documento21 páginasPrograma de Prevención SPA AUDIFARMA S.A.NORMAN ANDRE LOPEZ BECERRAAún no hay calificaciones
- Revisión de Los Signos Radiológicos de Atelectasia Pulmonar. Hallazgos en La Radiografía Simple y Correlación Con La Tomografía ComputarizadaDocumento42 páginasRevisión de Los Signos Radiológicos de Atelectasia Pulmonar. Hallazgos en La Radiografía Simple y Correlación Con La Tomografía ComputarizadaEmiL DezaAún no hay calificaciones
- Hipertensión IntracranealDocumento8 páginasHipertensión IntracranealAndrés Chamorro G.Aún no hay calificaciones
- Detección Temprana, Diagnóstico y Tipos de Leucemia Mieloide AgudaDocumento24 páginasDetección Temprana, Diagnóstico y Tipos de Leucemia Mieloide Agudamonsecedano040Aún no hay calificaciones
- Recomendaciones SVAEDocumento12 páginasRecomendaciones SVAEalbertoAún no hay calificaciones
- FMF - Nº0 Que Debe Saber Un Médico de Familia de EsquizofreniaDocumento52 páginasFMF - Nº0 Que Debe Saber Un Médico de Familia de EsquizofreniaMaría Suárez GómezAún no hay calificaciones
- Caso Clinico Aborto2Documento2 páginasCaso Clinico Aborto2Analí MeléndezAún no hay calificaciones
- Las Demencias NiaDocumento43 páginasLas Demencias NiasgssthomemedAún no hay calificaciones
- Volante No Vacunas EspDocumento2 páginasVolante No Vacunas EspH7DAN YT483Aún no hay calificaciones
- AlprazolamDocumento7 páginasAlprazolamCristhian Vilchez RamosAún no hay calificaciones
- Guia Actividades - Sesión 4 - HomeostasisDocumento4 páginasGuia Actividades - Sesión 4 - HomeostasisNicol Palacios TarazonaAún no hay calificaciones
- Traumarismo Encefalo CraneanoDocumento30 páginasTraumarismo Encefalo CraneanoËdm Yäkëlïn Shäkïrä Ü MöörëAún no hay calificaciones
- InmunocomplejosDocumento2 páginasInmunocomplejosisdjfijsAún no hay calificaciones
- Tesis Final Asma InfantilDocumento47 páginasTesis Final Asma InfantilMarco BerasteguiAún no hay calificaciones
- Apendicectomia LaparoscopicaDocumento13 páginasApendicectomia LaparoscopicaDoug RuizAún no hay calificaciones
- 44 2 Diagnóstico Por La Imagen de La Patología de La Mama en PediatríaDocumento10 páginas44 2 Diagnóstico Por La Imagen de La Patología de La Mama en PediatríaMaria TronconeAún no hay calificaciones
- Hernia DiafragmáticaDocumento12 páginasHernia DiafragmáticaMonserrat DiazAún no hay calificaciones
- Anemias PDFDocumento55 páginasAnemias PDFbrayanAún no hay calificaciones
- Iess Hcam CGTH 2024 10320 TempDocumento8 páginasIess Hcam CGTH 2024 10320 TempDavid ZambranoAún no hay calificaciones
- ESPECIALIZACIÓN EnDermatología FinalDocumento7 páginasESPECIALIZACIÓN EnDermatología FinalGian AlvaradoAún no hay calificaciones
- 1197 Presentación Electrónica Educativa 1288 1-10-20190222Documento34 páginas1197 Presentación Electrónica Educativa 1288 1-10-20190222Mai GonzalezAún no hay calificaciones
- Desarrollo Consulta de Enfermería Clínica en El Manejo de Las Enfermedades ReumáticasDocumento2 páginasDesarrollo Consulta de Enfermería Clínica en El Manejo de Las Enfermedades ReumáticasInternational Medical PublisherAún no hay calificaciones
- Nuevo COVID19 - Ficha de Investigación Epidemiológica (2021)Documento2 páginasNuevo COVID19 - Ficha de Investigación Epidemiológica (2021)Alfredo Armando AbuinAún no hay calificaciones
- P1 Control y Aseguramiento de La Calidad en El Laboratorio de MicrobiologíaDocumento3 páginasP1 Control y Aseguramiento de La Calidad en El Laboratorio de MicrobiologíaAthenas A.PAún no hay calificaciones