Aminotransferase

| Aminotransferase | |||||||||
|---|---|---|---|---|---|---|---|---|---|
 | |||||||||
| Identificadores | |||||||||
| Símbolo | Aminotransferase | ||||||||
| Pfam | PF00155 | ||||||||
| InterPro | IPR004839 | ||||||||
| Membranome | 273 | ||||||||
| |||||||||
As aminotransferases ou transaminases son un conxunto de encimas do grupo das transferases, que transfiren grupos amino desde un metabolito a outro, xeralmente aminoácidos. A súa reacción é libremente reversible e a súa constante de equilibrio está próxima á unidade. Estes encimas son inducibles, porque a súa actividade pode aumentarse por acción de diversas hormonas como a tiroxina ou os glicocorticoides.
A súa nomenclatura establécese a partir do aminoácido desde o cal transfiren o grupo amino. Os números EC 2.6 representan os encimas transferases que transfiren grupos que conteñen nitróxeno.
Mecanismos da transaminación
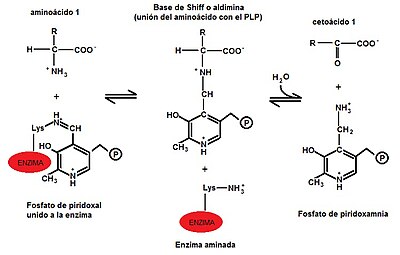
[editar | editar a fonte]As transaminases necesitan un coencima chamado piridoxal fosfato (derivado da piridoxina ou vitamina B6) para exerceren a súa función; este actúa como transportador do grupo amino entre os substratos, alternando a súa estrutura entre a forma aldehido (piridoxal fosfato, PLP) e a forma aminada (piridoxamina-5-fosfato, PMP). O PLP contén un anel de piridina lixeiramente básico e un hidroxilo que é feblemente ácido, feito que fai que sexa moi estable porque é moi flexible. O grupo máis importante do PLP é o aldehido. O piridoxal fosfato únese covalentemente ao centro activo das transaminases por medio do grupo amino épsilon dun residuo de lisina, e durante a reacción transfírese ao aminoácido, formando unha base de Schiff, a partir da cal se producen as modificaciones químicas que levan á transaminación. Porén, algunhas aminotransferases utilizan o piruvato como cofactor. (Véxase a Fig 1[1])

As transaminases catalizan as reaccións de transaminación, importantes en especial para a síntese de aminoácidos non esenciais e para a degradación da maioría de aminoácidos, que perden o seu grupo amino por transaminación, excepto os aminoácidos lisina e treonina, para os que esta reacción non é posible. Hai unha aminotransferase para cada aminoácido exceptuando a eses dous. As principais aminotransferases son as hepáticas como:
- A alanina aminotransferase (ALT), tamén chamada glutamato-piruvato transaminase (GPT), localízase fundamentalmente no citosol do hepatocito, polo que se denomina unilocular.[2]
- A aspartato aminotransferase (AST), tamén chamada glutamato-oxalacetato transaminase (GOT), localízase sobre todo na mitocondria e no citosol, polo que se denomina encima bilocular.[2] Está presente, ademais de no fígado, noutros órganos, tecidos e células como son, en orde de abundancia: o miocardio, o músculo esquelético, os riles, o cerebro, o páncreas, os pulmóns, os leucocitos e os eritrocitos.[3]
A concentración destas transaminases no plasma sanguíneo elévase en diversas doenzas. En ocasións, o tipo específico de aminotransferase elevada suxire o órgano afectado pola súa relativa abundancia nel.
Na transaminación participan normalmente, como doante e receptor, o glutamato e o α-cetoglutarato (α-KG), que participan nas diferentes reaccións catalizadas polas distintas aminotransferases. A transaminación consiste en transportar un grupo α-amino desde un α-aminoácido doante, ao carbono ceto dun α-cetoácido receptor.[4] Este proceso ten lugar en dúas etapas[5] e catalízano as aminotransferases específicas de cada substrato.
a) Na primeira etapa, un α-aminoácido que actúa como doante transfire o grupo α-amino ao encima transaminase, producindo o correspondente α-cetoácido e o encima quedará aminado. (Véxase Fig. 2).
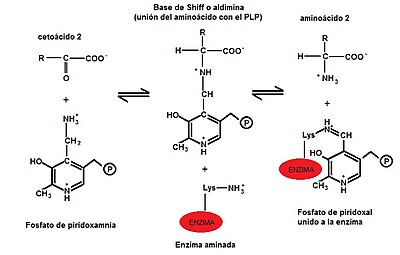
b) Nunha segunda etapa, o grupo amino transfírse ao α-cetoácido aceptor (α-cetoglutarato, piruvato ou oxaloacetato) formando un novo aminoácido e rexenerando o encima. (Véxase Fig. 3)
A reacción da aminotransferase ocorre por medio dun mecanismo de tipo ping-pong.[5]
Papel das aminotransferases no metabolismo
[editar | editar a fonte]Os humanos inxerimos nitróxeno a partir dos aminoácidos da dieta, proteínas e amoníaco fixado polas nitroxenases das bacterias do intestino.[4] A glutamato deshidroxenasa e a glutamina sintase converten o amoníaco a glutamato e glutamina respectivamente, dos cales as transaminases transfiren os seus grupos amino e amida a outros esqueletos carbonados por reaccións de transaminación e transamidación.
A reacción de transaminación ten lugar no citosol e nas mitocondrias.[6] Ao ser reversible, pódense utilizar os α-cetoácidos para a síntese de aminoácidos; por exemplo, se os alimentos conteñen os α-cetoácidos que corresponden aos esqueletos de carbono dos aminoácidos esenciais poderán sintetizarse estes aminoácidos cunha simple transaminación, catalizada pola aminotransferase correspondente.[4] O sentido da reacción determínano as concentracións de produtos e reactivos no fígado porque neste os metabolitos están próximos ao equilibrio.
- A GOT (ou ALT) cataliza a reacción cara á formación de oxaloacetato:
- aspartato + α-cetoglutarato ⇔ oxaloacetato + glutamato
- A GPT (ou AST) cataliza outra reacción, cara á formación de piruvato:
- alanina + α-cetoglutarato ⇔ piruvato + glutamato
A GPT ten unha grande importancia na catálise de reaccións que transfiren carbono e nitróxeno do músculo esquelético ao fígado en forma de alanina. Primeiro, no músculo esquelético, o piruvato actúa como receptor dun grupo amino e transfórmase en alanina, que se transporta a través do torrente sanguíneo ata o fígado, onde a alanina aminotransferase (ALT) transfire o grupo amino ao α-cetoglutarato, rexenerando así o piruvato, que pode incorporarse á gliconeoxénese como fonte de carbono; a glicosa resultante poderá pasar de novo ao músculo. Este proceso coñécese como o ciclo da glicosa-alanina e permite a eliminación do nitróxeno do músculo esquelético en forma de urea, transformación que se dará grazas ao ciclo da urea.
Síntese de aminoácidos non esenciais
[editar | editar a fonte]Os aminoácidos non esenciais son aqueles que poden ser sintetizados no organismo, polo que non hai necesidade de inxerilos como tales, posibilitando un correcto funcionamento de todos os órganos. Trátase de: alanina, asparaxina, aspartato, cisteína, glutamato, glutamina, glicina, prolina, serina e tirosina. A transaminación ten un papel importante na síntese dos aminoácidos non esenciais. A arxinina, metionina e fenilalanina pódense sintetizar, pero non en cantidades dabondo como para cubrir as funcións do noso metabolismo, polo que se consideran esenciais.
O glutamato fórmase a partir de amoníaco e α-cetoglutarato por unha reacción catalizada pola glutamato deshidroxenase. O aspartato pódese sintetizar a partir da asparaxina ou ben por medio dunha transaminación catalizada pola aspartato aminotransferase.[7]
A asparaxina e a glutamina son sintetizadas pola asparaxina sintetase e a glutamina sintetase, respectivamente. A glutamina prodúcese pola fixación de nitróxeno a partir do glutamato e a asparaxina prodúcese por transaminación.[7]
A unión de ATP con metionina forma S-adenosilmetionina, á que se lle engade un grupo SH para formar homocisteína, que á súa vez reaccionará con serina dando cistationina, que liberará un ión amonio e formará cisteína e α-cetobutirato.[7]
A tirosina sintetízase a partir de fenilalanina por medio dunha redución dependente de NADH que cataliza a fenilalanina hidroxilase empregando como cofactor a biopterina. A transaminación de fenilalanina dá como produto o ácido fenilpirúvico, que se reduce a fenilacetato e fenilactato.[7]
A ornitina e a prolina derivan do glutamato. A ornitina sintetízase a partir do glutamato cando hai escaseza de arxinina na dieta, a principal fonte de ornitina.[7]
A serina sintetízase a partir do 3-fosfoglicerato, que se converte nun cetoácido mediante unha deshidroxenase que utiliza NADH. A serina pode ser precursor de glicina por medio dunha transaminación catalizada pola serina hidroximetiltransferase (SHMT1 cando se trata do encima citosólico ou SHMT2 cando se trata do mitocondrial) na que se transfire o grupo hidroximetilo da serina ao tetrahidrofolato (THF) obtendo como produtos glicina e N5,N10-metilen-THF. A glicina pode ser tamén precursora da serina.[7] (véxase imaxe). A glicina xoga un papel importante no anabolismo de nucleótidos de purina, glutatión, creatina etc.
As reaccións de transaminación son reversibles, mentres que as de transamidación necesitan ATP e considéranse irreversibles.[7] O grupo α-amino é imprescindible para a síntese de aminoácidos e deriva do amonio dos grupos amino do L-glutamato. Destes sintetízanse glutamina, prolina e arxinina. O ácido glutámico é a principal fonte dos grupos amino para a transaminación.
Degradación de aminoácidos
[editar | editar a fonte]O exceso de nitróxeno potencialmente tóxico dos aminoácidos elimínase da célula por transaminación, desaminación e formación de urea, e os esqueletos de carbono poden transformarse en carbohidratos coa súa incorporación á gliconeoxénese ou poden conservarse como ácidos graxos coa súa incorporación á vía de síntese de ácidos graxos.[7]
Segundo os produtos obtidos neste proceso de degradación para eliminar o exceso de nitróxeno, os aminoácidos poden clasificarse en glicoxénicos, cetoxénicos ou glicoxénicos e cetoxénicos.[7] Os aminoácidos glicoxénicos dan como produto o piruvato ou intermediarios do ciclo de Krebs, como son o α-cetoglutarato ou o oxalocetato, precursores da glicosa se se incorporan á gliconeoxénese. Os aminoácidos unicamente cetoxénicos son só dous; a lisina e a leucina, que dan como produto acetil-CoA ou acetoacetil-CoA, dos cales non se pode producir glicosa. Os aminoácidos isoleucina, fenilalanina, treonina, triptófano e tirosina poden dar produtos precursores tanto da glicosa coma dos ácidos graxos; por iso se lles clasifica como glicoxénicos e cetoxénicos.
Os aminoácidos non son utilizados como unha fonte principal de enerxía, aínda que se non se precisan para o recambio proteico, como non se poden almacenar, poden utilizarse como tales.
A desaminación é o primeiro paso de todas as rutas de degradación de aminoácidos que ten lugar na matriz mitocondrial.[6] Moitos aminoácidos son desaminados por transaminación. As aminotransferases retiran o grupo α-amino desde o α-aminoácido doante ata o carbono ceto dun α-cetoácido receptor (piruvato, oxaloacetato ou α-cetoglutarato). Se o aceptor do grupo amino é o cetoglutarato, producirase como novo aminoácido o glutamato.
Posteriormente, lévase a cabo unha desaminación oxidativa, na que o encima ácido glutámico-deshidroxenase elimina o grupo amino do ácido glutámico ou glutamato. Esta reacción require NAD+ e NADP+, rexenera o cetoglutarato e fórmase amoníaco, que é tóxico para o cerebro.[8] O amoníaco transpórtase ata o fígado, onde terá lugar o ciclo da urea que trasformará este composto en urea grazas á súa unión con CO2 para poder ser excretado. O cetoácido pode degradarse desaminándose pola vía do ácido cítrico ou transformarse en glicosa pola vía da gliconeoxénese, ou en lípidos pola vía da lipoxénese.
Nivel de transaminases en sangue
[editar | editar a fonte]A elevación de transaminases é un proceso moi inespecífico que pode ocorrer en case todas as doenzas hepáticas e en numerosas extrahepáticas.[3]
Os niveis de transaminases en sangue utilízanse como indicador para detectar posibles patoloxías nas funcións do fígado. Tanto a AST como a ALT están presentes no soro en concentracións inferiores a 30-40 UI/L,[9] pero se o fígado está danado, a permeabilidade da membrana celular aumenta e estas encimas son liberadas ao sangue en grandes cantidades, feito que non sempre se asocia con necrose dos hepatocitos. De feito, hai escasa correlación entre o dano celular hepático e o grao de elevación das transaminases. Practicamente calquera doenza hepática que supoña un dano necroinflamatorio pode ser a causa.[3]
Entre as doenzas hepáticas que producen unha elevación dos niveis de transaminases en sangue están a hepatite viral, a cirrose, o fígado graxo, a hepatite autoinmune, o consumo excesivo de alcohol, os quistes ou tumores no fígado e obstrucións graves da vía biliar.[9][10] Na maioría de tipos de doenzas hepáticas, a actividade da ALT é maior que a da AST.[9] A hepatite alcohólica é unha excepción a esta regra, xa que o alcohol incrementa a actividade da AST no plasma, ao contrario que outras formas de hepatite; a maioría de formas de dano hepático fan diminuír a actividade hepatocitaria de ambas as formas da AST mentres que o alcohol só reduce a actividade citosólica. Nos alcohólicos é común a deficiencia en piridoxina, que reduce a actividade da ALT e, finalmente, o alcohol induce a liberación da AST mitocondrial a partir de células sen dano celular visible.[9]
A elevación das transaminases pode ser causada por unha enfermidade celíaca non diagnosticada nin tratada e pode ser a única manifestación desta doenza, en ausencia de síntomas dixestivos ou doutro tipo.[11] Na maioría dos casos, o tratamento coa dieta sen glute produce a normalización dos niveis de transaminases.[12][13]
Outras doenzas non hepáticas, como poden ser aquelas relacionadas con procesos musculares (distrofias, polimiosites ou traumatismos ou un infarto agudo de miocardio), poden ser a causa dun incremento marcado da glutamato-oxalacetato transaminase (AST), debido á súa presenza, ademais de no fígado, noutros órganos.[9]
Probas da función hepática
[editar | editar a fonte]En medicina, o feito de ter niveis máis altos do normal destes encimas non indica, necesariamente, unha doenza hepática establecida[9] e aínda dándose o caso, existen varios tipos de dano hepático que poden producir este efecto.[9] Por tanto, a interpretación dos niveis altos de ALT e AST depende do cadro clínico en xeral[3] (se o paciente presenta enfermidades sistémicas asociadas, consumo de alcohol ou outros fármacos, gravidade dos síntomas, se se acompaña de ictericia hepática…).[3] Por este motivo realízanse as chamadas probas de función hepática, que inclúen a da fosfatase alcalina (FA), gamma glutamil transpeptidase (GGT), albumina, bilirrubina (total e directa) e estudo de coagulación. (Ver probas na táboa).

Hipertransaminasemia aguda
[editar | editar a fonte]
Un caso de hipertransaminasemia por encima de dez veces o seu valor normal e de pouca duración (inferior a 3-6 meses), levará a unha necrose hepática aguda ou hepatite aguda.[9] Cando a ALT é superior a 1000 UI/L a causa virá dada case con toda seguranza por unha hepatite aguda viral (virus A, B e C) unha hepatite por fármacos ou tóxicos ou unha hepatite isquémica (insuficiencia cardíaca aguda).[3] As hepatites víricas supoñen a causa máis frecuente de elevación de aminotransferases, constituíndo máis do 90% dos casos de hepatite aguda, aínda que deben investigarse outras causas.[9]
Con valores inferiores a 1000 UI/L a hipertransaminasemia aguda pode ser debida ao consumo de alcohol ou certos fármacos, colanxite, enfermidade de Wilson, hepatite autoinmune, hepatite por CMV, VEB e VHS, como tamén hepatite por xermes infrecuentes (Brucella, febre Q, Leptospira etc).
Procedemento
[editar | editar a fonte]Se un paciente presenta hepatite aguda, considérase primeiramente que esta se debe a un consumo de alcohol, unha inxesta de medicamentos ou ten unha orixe vírica, polo que se utilizan os marcadores serolóxicos de infección viral por virus hepatotrópicos clásicos (anticorpo anti-HA IgM, HBs Ag, anticorpo anti-HBc IgM e anticorpo anti-VHC). Se estas probas son negativas, pásase a realizar outras para descartar causas menos comúns de hepatite aguda, enfermidades hepáticas crónicas (sobre todo enfermidade de Wilson e hepatite autoinmune) ou patoloxía biliar, polo que se realiza unha ecografía abdominal. (Ver probas na táboa).
Será preciso derivar o paciente ao especialista cando se detecte unha insuficiencia hepática aguda, na presenza dun diagnóstico de hepatopatía de etioloxía pouco frecuente, cando haxa a posibilidade de instaurar un tratamento específico (por exemplo: antivirais) ou se a hepatopatía crónica se considera de gravidade e considérase necesario realizar un transplante. (Ver esquema: Hipertransaminasemia aguda).
Cando se produce unha curación destas enfermidades vólvese gradualmente aos valores normais de transaminases en sangue.[14] Mais cando o dano hepático se estableceu de modo crónico ou se produciu unha rotura notable de células hepáticas, con transformación cirrótica, a baixada das transaminases non indica curación senón que é sinal de que xa non hai máis células hepáticas que vertan estes encimas no sangue.[14]
Hipertransaminasemia prolongada
[editar | editar a fonte]
A elevación das transaminases inferior a dez veces o valor normal cunha duración superior a seis meses,[9] é a situación máis frecuente na práctica clínica. Detéctanse moitos casos de maneira accidental en pacientes asintomáticos (sen síndromes de enfermidade hepática ou biliar) por medio de analíticas rutineiras, doazóns sanguíneas,[9] estudos preoperatorios etc. Entre o 1-4% da poboación asintomática pode presentar elevación sérica de transaminases.[3]
As causas hepáticas poden ser un abuso de fármacos, hepatite crónica B, esteatose hepática e esteatohepatite non alcohólica, hepatite autoinmune, hemocromatose, enfermidade de Wilson, déficit de alfa 1-antitripsina, aínda que as máis frecuentes son o abuso de alcohol, esteatose e a hepatite polo virus C.[9] As causas non hepáticas son a enfermidade celíaca, enfermidades hereditarias do músculo, enfermidades musculares adquiridas, exercicio extenuante, patoloxía tiroide e suprarrenal e enfermidade inflamatoria intestinal crónica.[3]
Procedemento
[editar | editar a fonte]Na clínica, o primeiro paso é confirmar a persistencia pasadas 6-8 semanas da elevación das aminotransferases do paciente (co fin de confirmar unha hipertransaminasemia prolongada), xa que moitos episodios de aumento de transaminases normalízanse nun segundo control.[9] Se o paciente consome alcohol de maneira habitual ou é obeso será necesario que cambie os seus hábitos durante este período e se este toma algún tratamento farmacolóxico deberá retiralo sempre que sexa posible.
Se as alteracións analíticas persisten nun novo control analítico, cómpre iniciar unha investigación sistematizada das distintas causas hepáticas. Realízanse varias probas que inclúen a da bilirrubina, GGT, FA (encimas hepáticas que poden ser útiles á hora de orientar a etioloxía do proceso, por exemplo cara a unha patoloxía colostática),[9] glicemia, colesterol e triglicéridos, hemograma, tempo de protrombina, proteinograma e determinación de inmunoglobulinas, marcadores de infección viral crónica, ferro e ferritina e transferrina plasmáticos, así como a realización dunha ecografía abdominal. (Ver esquema: Hipertransaminasemia prolongada).
Se aínda así non se dispón dun diagnóstico terase en conta que a causa poidan ser enfermidades non hepáticas. Se tampouco se detecta a causa, será necesario un seguimento clínico e analítico.
Cando se considere a posibilidade dun tratamento específico (por exemplo: antivirais), ou se a hepatopatía crónica se considera de gravidade e se ve necesario realizar un trasplante considerarase derivar o paciente ao especialista.
Notas
[editar | editar a fonte]- ↑ Tejedor, Cristina (2010). "Reacciones generales del metabolismo de los aminoácidos" (PDF) (en castelán). Universidad de Alcalá. Arquivado dende o orixinal (PDF) o 18 de maio de 2013. Consultado o 29 de novembro de 2010.
- ↑ 2,0 2,1 Brandan, Nora; Llanos, Cristina; Barrios, Belén Itatí; Escalante Marassi, Andrea; Ruíz Díaz, Daniel (2008). "Enzimas" (PDF) (en castelán). Universidad Nacional del Nordeste Facultad de Medicina Cátedra de Boquímica. Arquivado dende o orixinal (pdf) o 22 de setembro de 2010. Consultado o 1 de decembro de 2010.
- ↑ 3,0 3,1 3,2 3,3 3,4 3,5 3,6 3,7 Díaz Otero, Arantxa; de la Fuente Sánchez, Sandra; Castiñeira Pérez, Carmen; Costa Ribas, Carmen. "Hipertransaminasemia" (en castelán). Lugo. Arquivado dende o orixinal o 22 de outubro de 2011. Consultado o 25 de agosto de 2018.
- ↑ 4,0 4,1 4,2 King, Michael (28 de novembro de 2010). "Metabolismo del Nitrógeno" (en castelán). Arquivado dende o orixinal o 28 de novembro de 2010. Consultado o 1 de decembro de 2010.
- ↑ 5,0 5,1 Vázquez Contreras, Edgar (10 de outubro de 2003). "Transaminación de los aminoácidos" (en castelán). Instituti de Química, UNAM. Arquivado dende o orixinal o 11 de decembro de 2010. Consultado o 24 de novembro de 2010.
- ↑ 6,0 6,1 "Metabolismo Interno. Metabolismo de las proteinas" (en castelán). 2005. Arquivado dende o orixinal o 12 de novembro de 2011. Consultado o 1 de decembro de 2010.
- ↑ 7,0 7,1 7,2 7,3 7,4 7,5 7,6 7,7 7,8 W. King, Ph.D, Michael (12 de novembro de 2010). "Metabolismo de los aminoácidos" (en castelán). Arquivado dende o orixinal o 28 de novembro de 2010. Consultado o 17 de novembro de 2010.
- ↑ Vázquez Contreras, Edgar (10 de outubro de 2003). "Desaminación" (en castelán). Instituti de Química, UNAM. Arquivado dende o orixinal o 10 de decembro de 2010. Consultado o 24 de novembro de 2010.
- ↑ 9,00 9,01 9,02 9,03 9,04 9,05 9,06 9,07 9,08 9,09 9,10 9,11 9,12 9,13 Cuadrado, A.; Crespo, J. (2004). "Hipertransaminasemia en pacientes con negatividad de marcadores virales". Revista Española de Enfermedades Digestivas 96 (7). ISSN 1130-0108.
- ↑ Zachou K, Muratori P, Koukoulis GK, Granito A, Gatselis N, Fabbri A, Dalekos GN, Muratori L (outubro de 2013). "Review article: autoimmune hepatitis -- current management and challenges". Aliment Pharmacol Ther ("Revisión") 38 (8): 887–913. PMID 24010812. doi:10.1111/apt.12470.
- ↑ Tack GJ, Verbeek WH, Schreurs MW, Mulder CJ (abril de 2010). "The spectrum of celiac disease: epidemiology, clinical aspects and treatment". Nat Rev Gastroenterol Hepatol ("Revisión") 7 (4): 204–13. PMID 20212505. doi:10.1038/nrgastro.2010.23.
- ↑ Narciso-Schiavon JL1, Schiavon LL (febreiro de 2017). "To screen or not to screen? Celiac antibodies in liver diseases". World J Gastroenterol ("Revisión") 23 (5): 776–791. PMID 28223722. doi:10.3748/wjg.v23.i5.776.
- ↑ Barker JM, Liu E (2008). "Celiac disease: pathophysiology, clinical manifestations, and associated autoimmune conditions". Adv Pediatr ("Revisión") (55): 349–65. PMC 2775561. PMID 19048738.
- ↑ 14,0 14,1 "Transaminasas" (en castelán). Consultado o 10 de novembro de 2010.
Véxase tamén
[editar | editar a fonte]Bibliografía
[editar | editar a fonte]Strayer, Lubert; Tymoczko, John; Jeremy, Berg (2004). Bioquímica (en castelán) (quinta ed.). Barcelona: Reverté.
Lehninger, Albert (2008). Biochemestry (en inglés) (sesta ed.). California: NW Freeman.
Peña, Antonio (1995). ¿Cómo funciona una célula? Fisiología Celular (en castelán) (1ª ed.). México. ISBN 968-16- 4365-8. Arquivado dende o orixinal o 02 de setembro de 2010. Consultado o 13 de decembro de 2010.
Cackyne, Susan (1995). Química Clínica (en castelán). México: Interamericana.
Ligazóns externas
[editar | editar a fonte]- Transaminasas.com Artigos sobre as transaminases.